ОПУХОЛИ ЯИЧЕК
Содержание:
- Лечение
- Первичные новообразования средостенияправить править код
- Проявление и диагностика тератомы крестцово-копчиковой области у детей
- Диагностика и дифференциальная диагностика
- Диагностика заболевания
- Симптоматика опухолей средостения
- Симптомы и признаки
- Лечение операция и сопутствующие методы
- Что такое тератома яичника
- Эпидемиология и причины опухоли яичка у мужчин
- Факторы возникновения и клиническая картина
- Тератома яичника причины возникновения
Лечение
Зрелая тератома
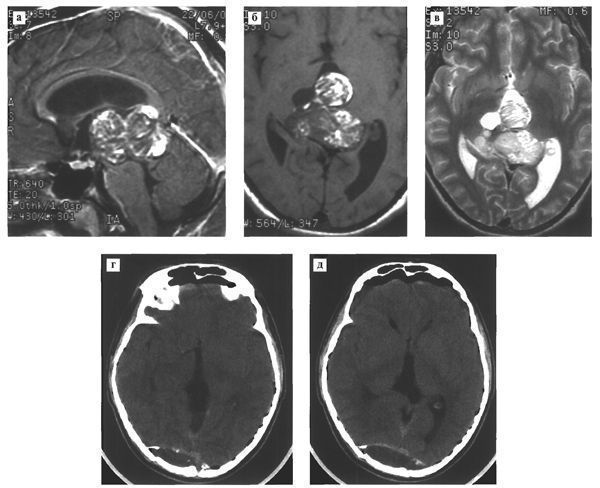
Рис.120. МРТ в режимах Т1 с контрастным усилением (а,б) и Т2 (в) выявляет гетерогенного строения опухоль больших размеров, практически полностью занимающую весь третий желудочек. Средний мозг грубо сдавлен и деформирован. КТ (г,д) после удаления опухоли затылочным транстенториальным доступом не выявляет се остатков. Под костным лоскутом в затылочной области определяется эпидуральная гематома.
Клинический пример
Рис. 121. Злокачественная тератома третьего желудочка и пинеальной области ребенка 10 лет с синдромом преждевременного полового развития.КТ (а) выявляет большую гетерогенного строения опухоль третьего желудочка с множественными кистами и петрификатами. В переднем роге бокового желудочка расположена дренажная трубка.
При МРТ в режимах T1 (б) и T2 (в,г) определяется большая опухоль, полностью заполняющая просвет третьего желудочка и вызывающая окклюзионную гидроцефалию. В толще опухоли содержатся множественные кисты, жир. Контрольная КТ (е,ж,з) после удаления опухоли с применением переднего транскаллезного субхороидального доступа. Опухоль удалена практически полностью
Обращает внимание выраженный коллапс мозга и образование субдуральных гигром.
Рис.122. Комбинированное лечение злокачественной тератомы пинеальной области.МРТ в режиме T1 до (а) и после (б) внутривенного введения контрастного вещества выявляет гетерогенного строения опухоль, инфильтрирующую правый зрительный бугор и интенсивно накапливающую контраст
Послеоперационная МРТ (б) выявляет остаток опухоли в проекции правого зрительного бугра
После проведения комбинированного лечения — лучевая терапия + 4 курса химиотерапии (цисплатин + этопозид) — опухоль регрессировала полностью (г,д); несмотря на это рецидив развился через 7 месяцев после завершения лечения (е).
Рис.123. Злокачественная тератома пинеальной области.В 1992 толу больному установлен диагноз опухоль пинеальной области (а); после шунтирующей операции проведена локальная гамматерапия в дозе 54 Гр в сочетании с протонным облучением опухоли — 24 Гр. Опухоль значительно уменьшилась в размерах и была достигнута стабилизация процесса до 1997 г (б,в). В конце 1997 г. появились признаки продолженного роста опухоли (г) и в начале 1998 г опухоль достигла больших размеров (д,е) с выраженной инфильтрацией окружающих тканей и перифокальным отеком. Контрольная КТ (ж) после удаления опухоли с применением затылочного транстенториального доступа показывает субтотальное удаление опухоли; повторная КТ через 4 месяца после операции (з) обнаруживает бурный роет опухоли.
Первичные новообразования средостенияправить править код
Тимомыправить | править код
Тимомы наблюдаются в любом возрасте, чаще в 30-40 лет. Наиболее часто встречающаяся первичная опухоль средостения (20 %). Различают лимфоидные, эпителиальные, веретеноклеточные или смешанные тимомы. Злокачественная форма, отличающаяся высокой инвазивностью в окружающие ткани, встречается почти так же часто, как и доброкачественная (35-50 % больных). Характерно распространение тимомы по плевре, при этом гематогенные и лимфогенные метастазы редки. Тимома выявляется у 15 % пациентов с миастенией, при этом миастения выявляется у 50 % пациентов с тимомой. Описаны случаи тимом заднего средостения.
Герминоклеточные опухолиправить | править код
Экстрагонадные герминоклеточные опухоли чаще всего развиваются в тимусе. Гистологически эти опухоли не отличаются от тестикулярных опухолей — семиномы, тератомы, эмбриональной карциномы, тератокарциномы, хориокарциномы. Герминогенные опухоли средостения встречаются у мужчин 20-30 лет.
Дизэмбриогенетические опухолиправить | править код
Тератобластомы встречаются почти столь же часто, как тимомы, и составляют 11-17 % опухолей средостения. Малигнизация выявляется в 25-30 % случаев. Тератомы содержат эктодермальные, мезодермальные и эндодермальные компоненты; дермоидные кисты — эпидермального происхождения. Заболевание выявляется чаще всего в подростковом возрасте, в половине случаев опухоль содержит кальцинаты. Быстрый рост характерен для малигнизации, хотя также причиной быстрого увеличения объема опухоли может послужить кровоизлияние в её ткань. Иногда при озлокачествлении могут наблюдаться метастазы в лёгкие и регионарные метастазы.
Мезенхимальные опухолиправить | править код
Мезенхимальные опухоли встречаются во всех трех отделах средостения, однако чаще — в переднем средостении. Липомы и липоматоз встречаются чаще в нижних отделах с одной из сторон средостения. Они могут распространяться из средостения в каудальном или краниальном направлении. С другой стороны, сальниковый жир может проникать в нижние отделы заднего средостения. Благодаря своей мягкой консистенции, липомы никак не воздействуют на окружающие органы и часто оказываются случайной находкой. Липоматоз может быть ятрогенно обусловлен кортикостероидной терапией. Липо-(фибро-)саркомы являются чрезвычайно редкими опухолями, обычно располагаются в заднем средостении, где могут вызывать смещение прилежащих органов.
Фибромы не вызывают жалоб до тех пор, пока не достигнут значительных размеров. Наличие плеврального выпота иногда может быть признаком фибросаркомы (обычно располагающейся в заднем средостении) и фибромы.
Гемангиомы (кавернозная гемангиома, гемангиоэндотелиома, гемангиосаркома) — в средостении встречаются редко, в 2/3 случаев локализуются в переднем средостении. Они имеют разнообразную форму, окружены соединительнотканной капсулой, могут быть множественными. Часто содержат флеболиты.
Лимфангиомы (гигромы) — в большинстве своем встречаются в детском возрасте. Они развиваются из лимфатических сосудов, разрастаются в разные стороны с образованием узлов. Могут распространяться до области шеи, вызывать значительное смещение соседних органов; встречаются кавернозные и кистозные варианты. Локализуются в нижне-переднем средостении; если не осложнены хилотораксом, обычно протекают бессимптомно.
Нейрогенные опухолиправить | править код
Наиболее часто встречающающиеся опухоли заднего средостения, чаще располагаются в верхнем его отделе. Развиваются из ветвей блуждающего нерва и межрёберных нервов, симпатического ствола и оболочек спинного мозга; множественные невриномы могут обнаруживаться в рамках нейрофиброматоза (болезни фон Реклингхаузена). Протекают чаще бессимптомно; при росте в просвет спинномозгового канала появляется неврологическая симптоматика.
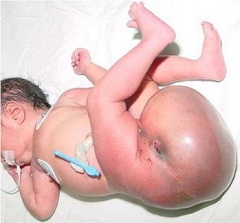
Проявление и диагностика тератомы крестцово-копчиковой области у детей
Организмоидная тератома формируется из тканей – производных всех зародышевых листков – мезодермы, эктодермы и эндодермы. Эктодермальные элементы у детей обнаруживаются в 100 % случаев. Несмотря на доброкачественность образований, при наличии в них незрелых тканей эмбрионального типа они создают угрозу трансформации их в злокачественные опухоли. Признаки опухоли специалисты могут увидеть сразу. Чаще всего патология развивается у девочек и может достигать огромных размеров. Расположившись в области промежности, тератома крестцово-копчиковой области смещает вперед заднепроходное отверстие и оттягивает его вниз. Ощупывание патологического образования не причиняет ребенку боли, и врач обнаруживает неоднородность по консистенции. Включения могут быть и плотными и мягкими. Видоизменения кожи над опухолью не происходит, но возможны расширения сосудов, характерные для ветвистой ангиомы, наличие эмбриональных рубцов, волосатость. При пальцевом ректальном исследовании можно прощупать верхний полюс опухоли, уходящий в пресакральное пространство. У некоторых детей верхняя граница образования может доходить до промонтория и выше него, поэтому для пальпации она становится недоступной. Границы тератомы не всегда ясно определяются из-за ее ухода под ягодичные мышцы. Диагностика заболевания не является затруднительной, и его наличие подтверждается сочетанием плотных узлов и кистозных флюктуирующих участков. На рентгеновском снимке видны плотные тени от известковых и костных включений. В некоторых случаях проводят дифференциацию крестцово-копчиковой тератомы от спинномозговой грыжи.
Видоизменения кожи над опухолью не происходит, но возможны расширения сосудов, характерные для ветвистой ангиомы, наличие эмбриональных рубцов, волосатость. При пальцевом ректальном исследовании можно прощупать верхний полюс опухоли, уходящий в пресакральное пространство. У некоторых детей верхняя граница образования может доходить до промонтория и выше него, поэтому для пальпации она становится недоступной. Границы тератомы не всегда ясно определяются из-за ее ухода под ягодичные мышцы. Диагностика заболевания не является затруднительной, и его наличие подтверждается сочетанием плотных узлов и кистозных флюктуирующих участков. На рентгеновском снимке видны плотные тени от известковых и костных включений. В некоторых случаях проводят дифференциацию крестцово-копчиковой тератомы от спинномозговой грыжи.
Как избавиться от тератомы?
Лечение тератомы яичника заключается в его удалении. При этом врач должен учесть малигнизацию опухоли и в целях недопущения метастазирования провести ревизию региональных лимфоузлов. Часто опухоль продуцирует биологически активные вещества, и если они определяются в крови в повышенных концентрациях, это может свидетельствовать о ее активности. Таким образом, благодаря определению этих веществ специалисты имеют возможность оценки скорости роста тератомы, риска метастазирования и эффективности проводимого лечения. У детей безотлагательное удаление крестцово-копчиковой тератомы требуется в случае ее быстрого роста, разрыва и кровотечения. Если клиническое течение опухолевого процесса позволяет, операцию откладывают до 6 – 8 – месячного возраста ребенка.
Диагностика и дифференциальная диагностика
Для того чтобы установить диагноз и классифицировать заболевание, специалисту необходимо уточнить жалобы, провести бимануальный гинекологический осмотр, а также получить результаты:
- УЗИ с применением цветного допплеровского картирования (ЦДК). Зрелые тридермомы выявляются как округлые образования с разнообразной внутренней структурой. Содержимое более плотное по сравнению с окружающими тканями. Кроме того, заметны мелкие плотные включения внутри тератомы: хрящи, кости, волосы. Кровоток в зрелых опухолях не определяется. При тератобластоме ЦДК обнаруживает картину в виде мозаики с большим количеством сосудов. УЗИ рядом расположенных органов позволяет установить, имеются ли метастазы (при озлокачествлении).
- Исследования крови на онкомаркеры. Выявление их высокого уровня позволяет заподозрить наличие злокачественного процесса.
- Рентгенографии органов брюшной полости. Определяет только те образования, которые содержат костные включения.
- МРТ. Позволяет обнаружить новообразования достаточно маленьких размеров, а также с большой степенью точности установить характер их содержимого. При злокачественном процессе с помощью этого исследования устанавливают, имеются ли метастазы в другие органы (лимфоузлы, лёгкие, печень, головной мозг).
- Лапароскопии. Специальный оптический прибор вводится через брюшную стенку в полость живота для осмотра яичника и тридермомы. Зрелая опухоль на длинной тонкой ножке (бело-жёлтого цвета) чаще всего определяется между мочевым пузырём и маткой. Незрелая тератома обнаруживается сбоку от матки, имеет неоднородную консистенцию и неправильную форму.
- Биопсии и гистологического исследования. Во время лапароскопии также проводится биопсия — забор небольшого количества материала для дальнейшего исследования под микроскопом. Метод позволяет установить наиболее точный диагноз, максимально достоверно выявить вид новообразования и оценить его характер.
- Ирригоскопии (рентгена толстого кишечника с контрастированием) и ректороманоскопии (осмотра прямой кишки изнутри особым прибором). Проводятся при злокачественном процессе и помогают установить, есть ли метастазы в кишечник.
- Цистоскопии (внутреннего обследования мочевого пузыря). Определяют степень поражения опухолью нижних отделов мочевыделительного тракта.
Обследования также помогают отличить тератому от ряда других заболеваний:
- фолликулярной кисты;
- эндометриоза;
- параовариальной кисты;
- кисты жёлтого тела;
- доброкачественных опухолей яичников (цистаденомы);
- злокачественных опухолей (аденокарциномы, аденосаркомы);
- аппендицита или перекрута яичника (при острой симптоматике);
- серозоцеле (скопление невоспалительной жидкости), образующимся на фоне спаечного процесса;
При гинекологическом исследовании в случае дермоидной кисты гинеколог обнаруживает гладкую округлую опухоль, которая обычно расположена впереди матки. Образование имеет длинную ножку и является подвижным при смещении в стороны. Прощупывание не даёт болезненности.
 Чаще всего опухоль обнаруживается случайно во время проведения УЗИ органов малого таза
Чаще всего опухоль обнаруживается случайно во время проведения УЗИ органов малого таза
Поверхность злокачественной опухоли бугристая, а образование — малоподвижное. Зрелые тератомы в среднем не превышают диаметра 5–7 сантиметров, а незрелые достигают 40 сантиметров.
Диагностика заболевания
При первых подозрениях на появление опухолей в органах малого таза женщинам стоит обратиться к гинекологу. В начале врач соберёт анамнез, уточнит существующие жалобы, симптомы заболеваний и проведёт бимануальное исследование влагалища и шейки матки. Также будет проведён осмотр с помощью специальных гинекологических зеркал.
Затем обязательно назначается ультразвуковая диагностика органов малого таза. Также это исследование помогает выявить патологии внутриутробного развития плода, если женщина беременна.


На УЗИ выявляется большие затемнения, которые могут указывать на развитие тератомы
Дополнительно могут назначаться следующие инструментальные методы диагностики:
- рентгеноскопия, при которой также осматриваются другие органы, для обнаружения возможного метастазирования;
- доплерография для изучения кровоснабжения новообразования;
- компьютерная и магнитно-резонансная томография для получения послойных снимков внутренних органов;
- пункция брюшной области с забором материала для гистологического исследования тканей опухоли;
- ирригоскопия или исследование толстой кишки с помощью специального контрастирующего вещества при подозрении на опухоли в этой области;
- ректороманоскопия, обследование с помощью специальной камеры внутренней части прямого кишечника.
Также могут назначить анализ крови для определения наличия антигенов плаценты и онкомаркеров, таких как хорионический гонадотропин, альфа-фетопротеин.
Симптоматика опухолей средостения
Долгое время опухоль средостения способна расти скрыто, а признаки заболевания появляются позже, когда происходит сдавление окружающих тканей, прорастание их, начинается метастазирование. В таких случаях патология обнаруживается при обследовании органов грудной клетки по другим причинам.
Расположение, объем и степень дифференцировки опухоли определяют продолжительность бессимптомного периода. Злокачественные новообразования растут быстрее, поэтому клиника появляется раньше.
К основным признакам опухолей средостения относят:
- Симптомы сдавливания или инвазии неоплазии в окружающие структуры;
- Общие изменения;
- Специфические изменения.
Нарастание болезненности в костях считают неблагоприятным симптомом, который с большой долей вероятности указывает на возможное метастазирование. По этой же причине возможны патологические переломы.
Характерные симптомы появляются при вовлечении в опухолевый рост нервных волокон:
- Опущение века (птоз), западение глаза и расширенный зрачок со стороны неоплазии, расстройство потоотделения, колебания температуры кожи говорят о вовлечении симпатического сплетения;
- Осиплость голоса (задет гортанный нерв);
- Повышение уровня диафрагмы при прорастании диафрагмальных нервов;
- Расстройства чувствительности, парезы и параличи при компрессии спинного мозга и его корешков.
Одним из симптомов синдрома компрессии считают сужение венозных магистралей опухолью, чаще — верхней полой вены, что сопровождается затруднением венозного оттока от тканей верхней части тела и головы. Больные в этом случае предъявляют жалобы на шум и чувство тяжести в голове, нарастающие при наклонах, болезненность в грудной клетке, одышку, отеки и цианотичность кожи лица, расширение и переполнение кровью шейных вен.
Давление новообразования на дыхательные пути провоцирует кашель и затрудненное дыхание, а компрессия пищевода сопровождается дисфагией, когда больному сложно принимать пищу.
Общими признаками опухолевого роста являются слабость, снижение работоспособности, лихорадка, потливость, потеря веса, которые говорят о злокачественности патологии. Прогрессирующее увеличение опухоли вызывает интоксикацию продуктами ее метаболизма, с которой связывают боль в суставах, отечный синдром, тахикардию, аритмии.
Специфическая симптоматика характерна для определенных видов новообразований средостения. К примеру, лимфосаркомы вызывают зуд кожи, потливость, а фибросаркомы протекают с эпизодами гипогликемии. Внутригрудной зоб с повышенным уровнем гормонов сопровождается признаками тиреотоксикоза.
Симптоматика кисты средостения связана с давлением, которое она оказывает на соседние органы, поэтому проявления будут зависеть от размеров полости. В большинстве случаев кисты протекают бессимптомно, не вызывая у пациента никакого дискомфорта.
При давлении крупной кистозной полости на медиастинальное содержимое может возникнуть одышка, кашель, нарушения глотания, чувство тяжести и боль в грудной клетке.
Дермоидные кисты, являющиеся следствием нарушения внутриутробного развития, нередко дают симптоматику кардиальных и сосудистых расстройств: одышка, кашель, боли в сердце, учащение пульса. При вскрытии кисты в просвет бронха появляется кашель с выделением мокроты, в которой различимы волосы и жир.
Опасными осложнениями кист считаются их разрывы с нарастанием пневмоторакса, гидроторакса, образованием свищей в грудные полости. Бронхогенные кисты могут нагнаиваться и приводить к кровохарканью при вскрытии в просвет бронха.
С новообразованиями области средостения чаще сталкиваются торакальные хирурги и пульмонологи. Учитывая многообразие симптоматики, диагностика патологии средостения представляет существенные сложности. Для подтверждения диагноза используются рентгенография, МРТ, КТ, а также эндоскопические процедуры (бронхо- и медиастиноскопия). Окончательно верифицировать диагноз позволяет биопсия.
Симптомы и признаки
Если тератома яичника имеет небольшие размеры (до 7 сантиметров), её наличие не сопровождается какими-либо признаками. Появление клинических симптомов опухоли заметно в следующих случаях:
- размер более 7–10 сантиметров, когда происходит сдавливание или смещение рядом расположенных органов;
- злокачественное течение процесса и образование метастазов.
Опухоли не обладают гормональной активностью, но иногда могут увеличиваться в пубертатном возрасте, при беременности и климаксе.
Образования сопровождаются:
- эпизодически возникающим ощущением тяжести внизу живота;
- затруднением мочеиспускания;
- нарушением дефекации в виде запоров, реже — в форме диареи.
Если имеется дермоидная киста больших размеров, иногда происходит перекрут её ножки. Это приводит к прекращению кровообращения в ней с последующей гибелью тканей, которыми она представлена. При таком состоянии появляются резкие сильные боли в животе, сопровождающиеся напряжённостью брюшной стенки.
 Для зрелых опухолей небольшого размера характерно бессимптомное или малосимптомное течение, проявляющееся лишь незначительными тянущими болями в нижней части живота
Для зрелых опухолей небольшого размера характерно бессимптомное или малосимптомное течение, проявляющееся лишь незначительными тянущими болями в нижней части живота
Когда незрелая тератома малигнизируется (перерождается), и образуются метастазы во внутренних органах, женщину могут беспокоить слабость и повышенная утомляемость. Иногда уменьшается масса тела без видимых причин.
Лечение операция и сопутствующие методы
Лечение зрелой тридермомы проводится только хирургическим методом. Обычно удаление опухоли происходит с использованием лапароскопического доступа. Операцию осуществляют в любой день цикла, кроме периода менструации.
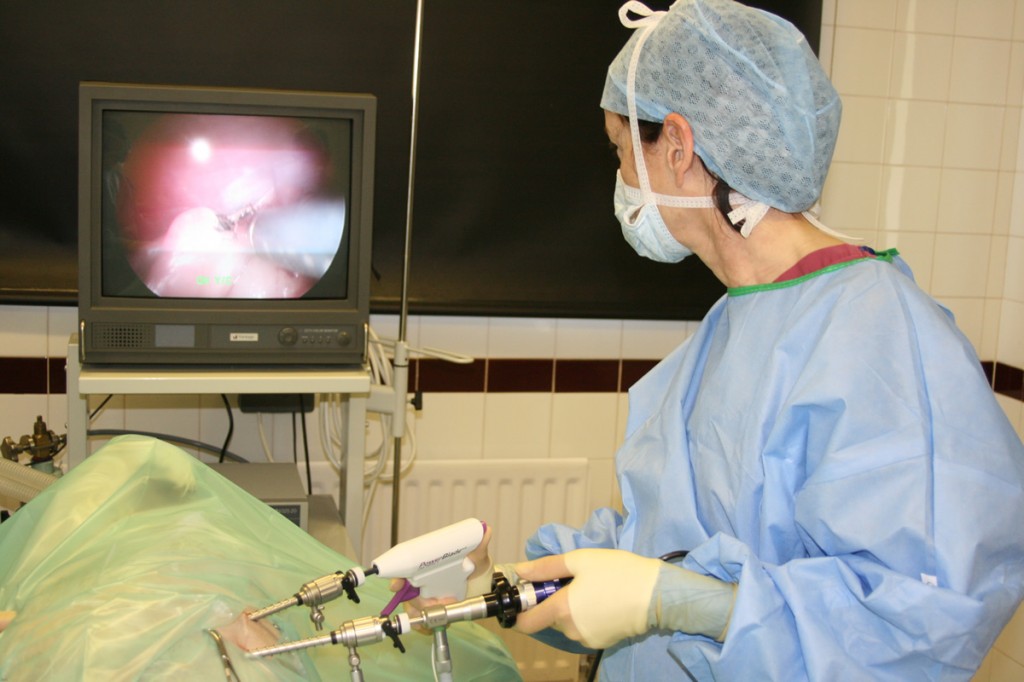
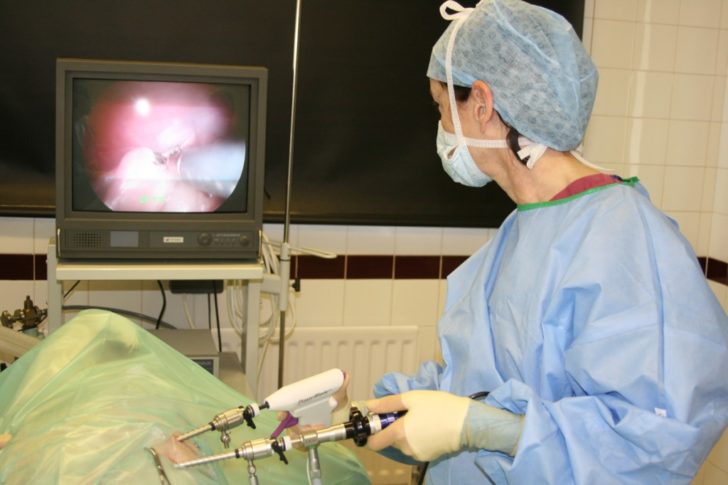 Если тератома обнаружена у молодой девушки, преимущественно используют метод лапароскопии с применением частичной резекции яичника
Если тератома обнаружена у молодой девушки, преимущественно используют метод лапароскопии с применением частичной резекции яичника
У девочек и женщин молодого возраста выполняют частичную резекцию яичника — иссечение только его части вместе с тератомой. Пациенткам в период пременопаузы вместе с дермоидной кистой удаляют матку и придатки. Но если нет патологических изменений, чаще ампутируют только яичник с тератомой и трубой с одной стороны.
Лечение тератобластомы также основано на хирургическом вмешательстве. Проводится в любой день цикла, исключая менструацию. Выбор доступа зависит от размеров опухоли, её расположения, наличия метастазов. При невозможности выполнения лапароскопии производят разрез брюшной стенки для удаления матки вместе с придатками и сальником (складкой брюшины).
После оперативного вмешательства пациентке важно придерживаться рационального питания, которое обязательно должно быть частым и дробным, а порции — небольшими. Необходимо полностью исключить:
- алкоголь;
- соленья и копчёности;
- острое;
- жареное;
- жирное.
При незрелых опухолях яичника может проводиться лучевая терапия, но в большинстве случаев процедура неэффективна, так как подобные образования практически нечувствительны к ней. Иногда тератома реагирует на химиотерапию с использованием нескольких препаратов.
При удалении придатков женщине назначают гормональную терапию. Это связано с тем, что половые гормоны необходимы не только для регуляции менструального цикла, но и для многих обменных процессов в организме.
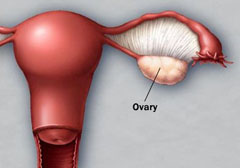
Что такое тератома яичника
Тератомой называют особое новообразование, которое причисляется к липидно-клеточным. Принято относить её к герминогенным опухолям, которые развиваются из первичных зародышевых клеток половых желёз. Её особенностью является гетерогенное строение, так как каждая из частей развивается из различных эмбриональных листков. В итоге из этого опухолевого образования могут расти настоящие волосы и даже зубы. В редких случаях врачи обнаруживали глазные яблоки и зачатки конечностей, что придавало опухолям сходство со страшным и уродливым живым существом. Именно из-за ужасающего внешнего вида это новообразование получило название тератомы, от латинского слова teras — чудовище.

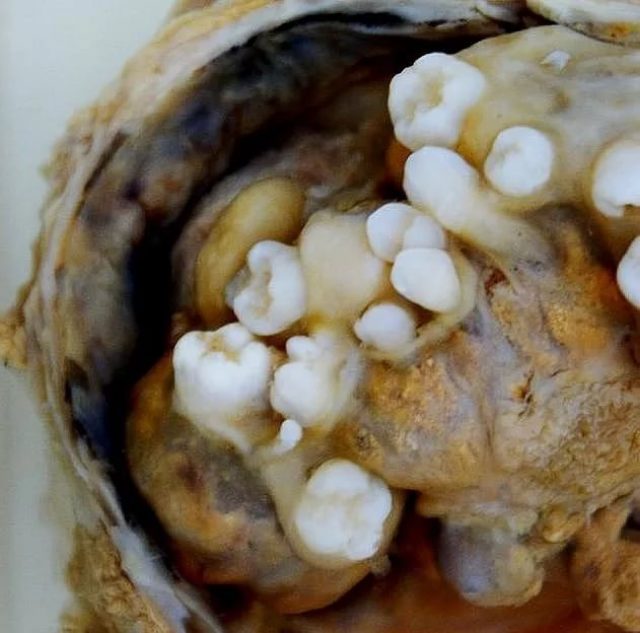
При удалении тератомы яичника обнаруживаются зубы, волосы и другие образования
Тератома считается доброкачественным новообразованием и редко перерождается в злокачественную опухоль.
Существует множество синонимов тератомы яичника:
- эмбриома;
- паразитирующий плод;
- тридермома;
- сложная клеточная опухоль;
- смешанное терратогенное образование;
- монодермома.
Такое большое количество названий указывает на то, что тератома остаётся загадочным заболеванием, точные причины возникновения которого ещё не до конца изучены.
Эпидемиология и причины опухоли яичка у мужчин
В 95% случаев опухоли яичка исходят из герминогенных клеток. Это относительно редкое заболевание (в Великобритании ежегодно регистрируют почти 2000 больных с опухолью этой локализации). По частоте эти опухоли находятся на 14-м месте среди всех злокачественных опухолей у мужчин. Тем не менее, у мужчин в возрасте :0-40 лет это наиболее распространенные опухоли, причем за последние 30 лет частота их удвоилась. Причина такого повышения заболеваемости не ясна.
Распределение больных по возрасту зависит от патоморфологических особенностей опухоли.
- Семинома — наиболее распространенная из опухолей яичка (55%);
- На долю других, несеминонных герминогенных опухолей яичка (НСЭКО) приходится 45%.
Некоторые заболевания и состояния, перечисленные ниже, повышают риск рака яичка:
- крипторхизм (повышение риска в 8 раз);
- рак яичка в анамнезе (повышение риска в 25 раз);
- рак яичка in situ;
- отягощенный по раку яичка семейный анамнез;
- синдром Кляйнфелтера;
- атрофия яичка и бесплодие;
Считают, что неблагоприятные факторы внешней среды в сочетании с наследственной предрасположенностью вызывают дисгенезию яичек. Она проявляется нарушением функций клеток Ляйдига и опущения яичек в мошонку или нарушением дифференцировки герминогенных клеток с возможной их атипией и слабым образованием спермы.
Скрининг
Данных, подтверждающих целесообразность скрининга для активного выявления рака яичка, нет.
Герминогенные опухоли исходят из герминативного эпителия, причем считают, что как семиномы, так и НСЭКО развиваются из предсуществующего рака in situ. Британскую классификацию опухолей яичка в настоящее время вытеснила классификация ВОЗ.
Семиномы и НСЭКО отличаются по естественному течению, и эти различия диктуют необходимость различного подхода к лечению этих опухолей. У большинства больных семиномой (75%) опухоль к моменту постановки диагноза не выходит за пределы яичка. Регионарное метастазирование обычно происходит в парааортальные лимфатические узлы, затем в поддиафрагмапьные и далее в лимфатические узлы другой локализации. Опухоль часто растет очень медленно, так что для клинического проявления неустраненных микрометастазов может пройти до 10 лет.
При НСЭКО лишь в половине случаев опухоль бывает ограничена яичком, лимфогенное и гематогенное метастазирование происходит раньше, чем при семиномах. Кроме того, у 75% больных НСЭКО в крови повышается количество опухолевых маркеров — хорионического гонадотропина (ХГ) и альфа-фетопрогеина (α-ФП). У семином нет характерных опухолевых маркеров, по содержанию которых можно было бы контролировать динамику заболевания, хотя у 25% больных отмечают нерезко выраженное повышение концентрации ХГ. Как при семиномах, так и при НСЭКО может повышаться активность ЛДГ в сыворотке крови, причем степень ее повышения коррелирует с массой опухоли и может служить прогностическим фактором. Однако этот показатель нельзя использовать для контроля эффективности лечения или выявления рецидива.
Факторы возникновения и клиническая картина
Болезнь никогда не возникает сама по себе. К разрыву яичника приводит множество факторов
Крайне важно узнать, почему возникла такая патология, прежде чем начинать ее лечение. Это станет залогом того, что подобная ситуация не повторится в будущем
Женщина должна рассказать врачу, когда она почувствовала первые симптомы и что привело к повреждению яичника. К формированию и разрыву кисты и самого яичника приводят следующие факторы:
- неправильная овуляция;
- удары или толчки в нижнюю часть живота;
- падения;
- поднятие тяжестей;
- длительные вялотекущие воспалительные процессы;
- внематочная беременность (когда оплодотворенная яйцеклетка крепится на яичнике);
- грубый половой акт.
Внезапная апоплексия имеет характерные симптомы. Современная медицина выделяет такие проявления внезапного разрыва:
- резкие боли внизу живота;
- ложные позывы к опорожнению мочевого пузыря или прямой кишки;
- тошнота и рвота;
- повышенная сухость во рту;
- головокружение;
- потеря сознания;
- лихорадка;
- одышка и т.д.

Довольно часто апоплексию диагностируют после полового акта. Если у женщины имеется новообразование, то толчки во время секса способствуют его разрыву. Сначала боль практически не ощутима. Когда кровь начинает заполнять брюшную полость, женщина всегда чувствует резкую боль, ее может тошнить. Иногда наблюдается потеря сознания. В подобных ситуациях нужно немедленно вызывать скорую помощь.
Тератома яичника причины возникновения
Обнаруживается тератома яичника у женщин обычно в 30 – 40 лет, и выглядит она как необычная киста. Однако эта разновидность сложной опухоли стала результатом недоразвития так называемого сиамского близнеца, паразитирующего долгие годы в организме здоровой женщины. В образовании патологии виноват неполноценный эмбриогенез, в ходе которого была нарушена координация взаимоотношений между стволовой клеткой и ее микроокружением.
Признаки зрелой тератомы
По типу аномалия классифицируется как зрелая и незрелая. Различие между ними определяется степенью дифференцировки тканей, из которых была сформирована опухоль. Для зрелой тератомы характерной чертой является включение в ее тело нормальных элементов, свойственных взрослому организму. Ткани в опухоли выявляются нервные, соединительные, жировые и мышечные. О незрелости патологии речь ведут в случае невозможности определения типа ткани, находящейся в ней. Помимо внешнего вида и хромосомного набора тератомы отличаются между собой ростом, или течением патологического процесса. Злокачественность характерна для поражения яичек у мужчин, у которых окончательной стадией болезни становится полное разрушение органа с выходом в кровь антигенов и гормонов яичка, что опасно смертельным исходом для больного. На фото тератома выглядит следующим образом.
 По строению опухоли классифицируются на плотные и цисто-тератомы. Во втором случае вместе с зачатками тканей обнаруживаются и жидкостные массы.
По строению опухоли классифицируются на плотные и цисто-тератомы. Во втором случае вместе с зачатками тканей обнаруживаются и жидкостные массы.