Шигеллез
Содержание:
- Причины язвенного колита
- Что такое шигеллез
- Причины, возбудитель и пути передачи
- Что такое дизентерия Флекснера
- Дизентерия, симптоматика.
- Причины неспецифического язвенного колита
- Симптомы болезни
- Лечение язвенного колита
- Диагностика заболевания
- Лечение неспецифического язвенного колита
- Особенности дизентерии Флекснера
- Симптомы неспецифического язвенного колита
- Клиническая картина, симптомы дизентерии
- Диагностика неспецифического язвенного колита
Причины язвенного колита
Этиология заболевания считается до конца не выясненной, ученые до сих пор усиленно занимаются поисками истинных причин неспецифического язвенного колита. Однако известны основные факторы риска по данному заболеванию, к которым относятся:
- Генетические факторы. Если у человека в роду кто-то из родственников страдал язвенным колитом, риск его возникновения повышается.
- Влияние инфекции. Кишечник является местом, где постоянно живут разные микроорганизмы, способные привести к воспалительным процесса в слизистой оболочке кишки.
- Аутоиммунные факторы. Воспаление обусловлено массовой гибелью клеток, содержащих антигены.
- Воздействие факторов воспаления (выделяются во время иммунного ответа, когда образуется комплекс антиген – антитело).
- Среди причин язвенного колита ученые также выделяют психотравмирующие факторы и нарушение питания.
Американские специалисты провели масштабное исследование и обнаружили, что находящиеся грибки в кишечнике у человека связаны с воспалительными заболеваниями кишечника (болезнью Крона и язвенным колитом), сообщает Los Angeles Times. Проведенные эксперименты на грызунах, позволили ученым доказать связь между находящимися в их кишечнике более 100 видов различных грибков и язвенным колитом кишечника.
Присутствие грибков в организме млекопитающих активирует выработку лейкоцитами белка дектина-1. В случае, когда у мышей организм не мог его продуцировать, мыши становятся более восприимчивыми к развитию язвенного колита, чем здоровые их собратья. Причем применение противогрибковых препаратов позволяет смягчить протекание этого заболевания у грызунов.
У человека дектин-1 кодируется геном CLEC7A, на основании этих исследований выяснилось, что при наличии мутантной формы этого гена у пациента возникал язвенный колит, не поддающейся традиционным способам лечения (диетическое питание, НПВП, кортикостероиды). Мутации в гене CLEC7A способствуют возникновению более тяжелой формы колита, так как этот ген связан с прочими факторами, оказывающими влияние на воспаление, причем противогрибковое лечение в этом случае способствует улучшению состояния пациента.
Что такое шигеллез
Ещё со времен знаменитого Гиппократа человечество знает, что такое шигеллез, который в те времена называли ещё «кровавой утробой» либо «мытариной». Под этим названием скрывается болезнь инфекционного характера, относящиеся к пищевым отравлениям. Возбудителями болезни являются неподвижные дизентерийные бактерии – шигеллы (shih-GEHL-uh) – микроскопического размера всего два — три мкм, вызывающие обилие жидкого стула, рвотный рефлекс, сильный озноб. Они поражают слизистую толстого кишечника и вызывают интоксикацию организма.
Несмотря на свои «габариты», в окружающей среде шигеллы довольно жизнеспособны. Они вполне могут длительно сохраняться, как в водном пространстве, так и в молочной продукции. Главная опасность заболевания в том, что оно не знает преград и ежедневно токсинами поражает всё новые внутренние органы. Шигеллы делятся на восемь основных групп, которые в свою очередь делятся на серовары. Последних биологи насчитывают до пятидесяти типов. Каждому из видов/подвидов свойственны свои выделяемые ферменты, токсические действия, территория обитания.
Рассмотрим, какие группы людей более всего чувствительны к шигеллёзу:
- Взрослое население и дети с группой крови (II) и отрицательным резусом. У этой категории людей сильнее проявляются дизентерийные симптомы;
- Люди, проживающие в мегаполисах, болеют шигеллезом чаще, чем сельские жители. Причина – перенаселение городских жилищных массивов;
- Чаще дизентерией болеют люди социально малообеспеченные, не имеющие в достатке питьевой воды, средств на покупку нормальных продуктов. Они вынуждены питаться, чем придется;
- Прогрессирует рост болезни обычно летом и в осеннее время года.
После того, как дизентерийные палочки попадают в организм, происходит их активное размножение.
Выделяют два этапа развития болезни:
- При первом этапе энтеробактерии неподвижного вида Shigella совместно с едой попадают в гортанную полость, а затем в желудок человека. Позже они оказываются в толстой кишке, где крепко присасываются к стенкам кишки и ведут свою активную жизнедеятельность. При этом происходит выделение токсинов, что вызывает побочные эффекты в виде диареи, рвоты;
- С наступлением второго этапа количество неподвижных дизентерийных палочек многократно увеличивается. Основная их локализация – это толстая кишка и её нижний отдел.
Задача шигелл: максимально быстро разрушить целостность клеток стенки кишечника, потом они станут как «губка» рыхлыми и перестанут нормально функционировать. Вследствие этих нарушений у пациента наблюдается диарея, а потом может развиться и язвенный колит.
Ознакомимся с формами дизентерии
1. Бактериальный шигеллез проявляется в видах:
- Шигеллёз острого течения. Может мучить человека в течение трех месяцев с разными степенями тяжести. Обычно сопровождается колитом;
- Шигеллёз хронического течения. Этому виду свойственны чередования улучшения состояния и обострения болезни с разной длительностью, послаблением стула, небольшим жаром тела, ознобом;
- Шигеллёз непрерывного характера. Характерен проявлением плохого самочувствия без светлых промежутков, слабостью. Чаще всего переходит в хроническую стадию;
- носительство. После полного лечения пациент остается распространителем бацилл для других людей.
2. Циклический шигеллез имеет такие основные моменты развития:
- период, когда происходит инкубация дизентерийной палочки;
- начальная стадия;
- период, когда происходит размножение шигелл;
- расщепление клеточных мембран вредоносных бацилл во время лечения;
- полное лечение человека.
Только в редких случаях инфекция не поддается лечению, тогда болезнь переходит в хроническую стадию.
Причины, возбудитель и пути передачи
Непосредственно патологию вызывают шигеллы – грамотрицательные палочковидные бактерии, не образующие спор с довольно высокой устойчивостью к внешним неблагоприятным факторам окружающей среды. Данный род патогенов подразделяется на 4 большие группы – вторая (В) и является искомой инфекцией, имеющей 6 известных серотипов.
Пути передачи дизентерии Флекснера весьма широки. В первую очередь, основным источником распространения инфекции выступает сам человек, при этом вне зависимости от стадии его болезни – возбудитель начинает выделяться во внешние среды с 1 дня после прохождения инкубации и на протяжении минимум 10 суток.
Побочными путями распространения дизентерии также могут выступать такие насекомые, как мухи и тараканы, передающие зародыши шигелл прямым контактным путём.
Непосредственно заражение здорового человека происходит контактно-бытовым, водным, фекальным либо алиментарным путём под действием предрасполагающих факторов – низкого гигиенического уровня, слабого иммунитета, нахождения в плохо проветриваемых помещениях вместе с больными и т.д.
Что такое дизентерия Флекснера
Дизентерия Флекснера – это классическая, распространённая бактериальная инфекция. Ежегодно, ею болеют около 70 миллионов человек по всему миру, преимущественно в странах третьего мира и развивающихся государствах, хотя периодически болезнь выявляется у больных и отечественными специалистами.
По сравнению с иными, более мягкими инфекционными поражениями кишечника, при дизентерии Флекснера наблюдается довольно высокая смертность – это вызвано недостатком качественного медицинского обслуживания и антибиотиков, несвоевременным обращением к врачу и т.д.
Как показывает мировая статистика, каждый 10 пациент среди всех заболевших умирает, чаще всего после осложнений интоксикационного острого периода, системного вторичного бактериального поражения и обезвоживания.
Дизентерия, симптоматика.
21 Июл 2012
автор adminрубрики Медицина Теги: дизентерия
Дизентерия распространена повсеместно. Диарея (понос) с кровью и слизью – это дизентерия.
Возбудители дизентерии:
— простейшие — Entamoeba hystolytica;
— бактерии рода Shigella.
Амёбная дизентерия – дизентериеподобное заболевание, отличительный признак которого жидкий стул, полностью окрашенный кровью (читайте статью «Амёбная дизентерия»).
В бактериальных дизентериях, возбудителями которых являются бактерии рода Shigella, кровь в каловых массах обнаруживается в виде отдельных скоплений.
Род Shigella назван в честь Киёси Шига, описавшего его типовой вид. Шигеллы – патогенные кишечные бактерии человека и приматов. В разных странах поражения составляют от 20 до 60% всех кишечных инфекций и известны как бактериальная дизентерия или шигеллёз. В соответствии с антигенными и биохимическими свойствами выделяют 4 вида шигелл:
— Shigella dyzenteriae, эндемична для стран Азии и Африки, для заболевания характерна тяжёлая клиника и высокая смертность до 25% среди заболевших;
— Shigella boydii, доминирует в Индии;
— Shigella flexneri; это возбудитель заболеваний, рост которых отмечен ещё с конца 80-х годов прошлого столетия во многих странах, в том числе и в США, особенно среди женщин старше 20 лет и гомосексуалистов; характерен водный путь передачи для этого возбудителя;
— Shigella sonnei, основной возбудитель пищевых дизентерий.
Единственный природный резервуар шигелл – человек.
Источники инфекций: — больные люди;
— бактерионосители с периодом носительства от 1 до 4-х недель.
Основные механизмы передачи инфекции:
— фекально- оральный;
— контактно – бытовой.
Переносчиками возбудителей дизентерии на пищевые продукты являются мухи и тараканы.
Инфицирующая доза – 200-300 бактерий дизентерии на1 граммпродукта или 1 миллилитр жидкости, что обычно достаточно для развития заболевания. Риск заболевания дизентерией высок у лиц с иммунодефицитами и заболеваниями желудочно- кишечного тракта.
Дизентерия регистрируется в течение всего года с подъёмом заболеваемости в тёплый период года.
Дизентерия, симптоматика.
Клинические проявления этой инфекции от бессимптомных форм до тяжёлых поражений, с температурой до 39 градусов, которая держится до 3- 5 дней, с ознобами, болями в животе, тенезмами (позывы на стул без дефекации), диареей с кровью и слизью. Рвота у больных наблюдается у больных при пищевом пути передачи инфекции.
Инкубационный период – 1 – 7 суток, чаще 3 – 5 дней.
Первоначально стул частый до 10 – 25 раз в сутки, но вскоре частота сменяется на 10 – 15 раз в сутки. Стул состоит из слизи и крови, а затем и примеси гноя, по виду и запаху напоминает мясные помои. Характерно отделение последней порции в конце акта дефекации, состоящей из одной слизи («ректальный плевок»).
Поражения кишечника при дизентерии бывает 3-х видов;
— катаральные, просто воспаление слизистой кишечника;
— катарально – геморрагические, к воспалению присоединяются кровоизлияния в слизистой кишечника;
— реже, катарально – язвенные поражения, воспаление сопровождается образованием язв в стенке кишечника.
Часто наблюдаются увеличение размеров печени, поражение поджелудочной железы и поражения проницаемости кровеносных сосудов.
Наиболее распространённые осложнения дизентерии:
— кишечные кровотечения;
— реже прободение кишечника;
— парапроктиты;
— выпадение прямой кишки.
Раньше смертность от тяжёлых случаев дизентерии составляла 10 – 15% от всех случаев заболеваний этой инфекцией. В настоящее время, в связи с совершенствованием методов лечения, сменой основных возбудителей и путей передачи инфекции (сейчас превалирует Shigella sonnei и пищевой фактор), смертность колеблется в пределах 0 – 1%.
Для лабораторных анализов берут испражнения, слизь, гной, промывные воды кишечника, рвотные массы, а также кровь – на серологические исследования.
Лечение проводят исходя из чувствительности возбудителя к антибиотику, препараты выбора – это ампициллин, триметоприм- сульфатоксазол, норфлоксацин.
также на эту тему, Вы можете почитать:
Ветрянке противопоказаны прививки.
Бета — гемолитические стрептококки.
Сальмонеллы группы В («бэ»).
Назад Кал зелёного цвета. Вперед Дизентерия у детей.
Причины неспецифического язвенного колита
Ученые не установили точной причины появления язвенного колита, но они выделяют рад причинных факторов. К ним относят:
- наследственная предрасположенность;
- инфекция неустановленного генеза;
- генетические мутации;
- неправильное питание;
- нарушение микрофлоры кишечника;
- прием определённых медикаментов (контрацептивы, некоторые противовоспалительные средства);
- частые стрессы.
У больного язвенным неспецифическим колитом иммунитет начинает работать не против болезнетворных микробов, а против клеток слизистой оболочки собственного кишечника, что в тоге приводит к его изъязвлению. Иммунный механизм данной патологии постепенно распространяется на другие органы и системы. Это проявляется поражениями и воспалениями глаз, кожных покровов, суставов, слизистых.
Симптомы болезни
При дизентерийных заболеваниях в среднем инкубационный период длится семь дней, но чаще – пару дней. Болезнь носит острый характер. Первичные у шигеллы симптомы такие:
- внезапный озноб, повышение температуры;
- далее интоксикация организма выделяемым эндотоксином, орудующим в кровотоке;
- наблюдается болезненность суставов, мышц;
- частая диарея, рвотный рефлекс;
- общая слабость, апатия.
Главная первичная симптоматика дизентерии это всё-таки обильный понос, который появляется только ко второму дню болезни. Впоследствии фекалии уже могут состоять только из слизи и кровяных выделений.
Частота выхода мучительных испражнений ежесуточно достигает тридцати раз. При акте дефекации человек ощущает в брюшине напряженность и разностороннюю локализованную боль. Она может выражаться схватками, резкостью или умеренностью болевых ощущений. Перед актом дефекации боли усиливаются, потом становятся меньшими.
После проведения обследования слизистой кишечника врач-инфекционист обнаруживает, в каких участках происходит воспалительный процесс. На некоторых из них могут быть кровоизлияния, гнойные налеты. Под последними потом образуются эрозии и язвочки.

Все эти симптомы у пациента могут наблюдаться в первую неделю болезни, после этого ему становится легче и он постепенно выздоравливает. Период этот может затянуться, так как стенки кишечника долго восстанавливаются. Рассмотрим, как протекают формы болезни и какие после них могут быть последствия:
- Колитным типом нетяжелого характера дизентерией страдает примерно 60-70% инфицированных пациентов. Симптомы этой формы длятся пару дней. Интоксикация организма слабо проявлена, понос до трех — восьми раз/сутки без примесей слизи и крови, болей в животе практически не наблюдается. В слизистой кишечника при исследованиях видны геморрагические воспалительные процессы;
- При таком течении шигеллеза человек работоспособен, поэтому к врачу обычно не обращается. Выздоровление наступает уже через неделю. Хотя форма болезни не тяжелая, но не исключает того, что человек будет оставаться носителем вирусного штамма для окружающих;
- Средняя тяжесть болезни. Такой формой заболевания страдает 15-30% инфицированных неподвижной палочкой людей. Первичная симптоматика проявляется умеренно. В первые три дня может быть жар тела до +38-39 С. Акт дефекации повторяется до 10-20 раз/сутки. Выздоровление после лечения наступает через 10-12 дней;
- Тяжелая форма болезни. Обычно таким типом протекания болезни страдает до 10-15% пациентов. Наблюдается сильный озноб, температура повышается до +39-40 С. Интоксикация агрессивно проявлена, болевой синдром в животе усилен. У больного может быть обезвоживание организма. Улучшение наступает через 14-24 суток;
- При хроническом течении заболевания шигеллез длится более трёх месяцев. Эта форма болезни ещё не досконально изучена учеными-биологами. Считается, что развитию дизентерии в этом направлении способствуют сопутствующие болезни ЖКТ, кишечника, нарушение нормальной работы иммунитета, несбалансированное питание, злоупотребление спиртными напитками.
Лечение язвенного колита
Этиологического лечения, способного воздействовать на причину язвенного колита, не существует. Лечение заболевания носит симптоматический характер, оно направлено на: устранение процесса воспаления, поддержание ремиссии и предупреждение возникновения осложнений. Если медикаментозная терапия не дает эффекта, больному показано хирургическое лечение.
Среди консервативных методов лечения НЯК выделяют:
Диетотерапию. В периоды обострения больному рекомендуется воздержаться от приемов пищи. Пить можно только воду. В период ремиссии пациенту рекомендуется уменьшить в рационе количество жиров и увеличить содержание белка (нежирные рыба и мясо, творог, яйца). Рекомендуется отказаться от грубой волокнистой клетчатки, которая может травмировать нежную слизистую кишечника. В качестве употребляемых углеводов рекомендуются: каши, мед, кисели, желе, ягодные и фруктовые компоты и отвары. Пациенту рекомендуется прием витаминов: А, К, С, а также кальция. В тяжелых случаях рекомендовано искусственное питание – парентеральное и энтеральное.
НПВС (нестероидные противовоспалительные препараты) салофальк, месалазин, сульфасалазин и кортикостероиды – преднизолон, метипреднизолон. Дозировка препаратов подбирается врачом в индивидуальном порядке.
Антибиотики. При обострении заболевания также рекомендованы антибиотики: ципрофлоксацин, цифран, цефтриаксон, тиенам.
Хирургическое вмешательство
Оперативное лечение язвенного колита показано пациентам, которым не помогают консервативные методы. Показаниями к операции при язвенном колите являются:
- перфорация (прободение стенки кишки);
- признаки непроходимости кишечника;
- абсцесс;
- наличие токсического мегаколона;
- профузные кровотечения;
- свищи;
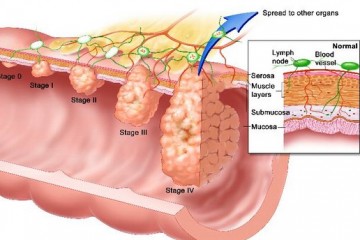
- рак кишечника.
Основными видами оперативного вмешательства являются:
- Колэктомия (иссечение ободочной кишки).
- Проктоколэктомия (удаление прямой и ободочной кишки) с сохранением анального отверстия.
- Проктоколэктомия с последующим наложением илеостомы. При этом иссекается прямая и ободочная кишка, после чего накладывается илеостома (постоянная или временная), через которую осуществляется удаление естественных отходов из организма человека. В дальнейшем больному делают реконструктивную операцию, илеостому при этом удаляют и восстанавливают естественной путь дефекации.
Диагностика заболевания
Диагностикой и лечением язвенного колита занимается специалист терапевтического профиля или гастроэнтеролог. Подозрение на заболевание вызывает комплекс соответствующих симптомов:
- понос с примесями крови, слизи и гноя
- боль в животе; артриты
- нарушения со стороны глаз на фоне общей интоксикации организма
Лабораторная диагностика.
- В общем анализе крови у больного язвенным колитом отмечается анемия (снижается количество эритроцитов и гемоглобина), имеется лейкоцитоз. В анализе крови на биохимию отмечается увеличение содержания в крови С — реактивного белка, который является показателем наличия в организме человека воспаления. Кроме того, снижается концентрация альбуминов, магния, кальция, повышается количество гамаглобулинов, что связано с активной выработкой антител.
- В иммунологическом анализе крови у большинства пациентов отмечается увеличение концентрации цитоплазматических антинейтрофильных антител (они появляются по причине аномального иммунного ответа).
- В анализе кала больного язвенным колитом отмечается кровь, гной и слизь. В кале высеивается патогенная микрофлора.
Инструментальная диагностика НЯК.
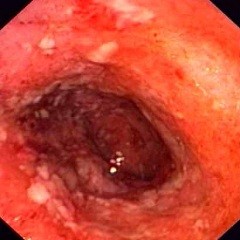
Эндоскопия (ректосигмоидоскопия, колоноскопия (подготовка) выявляет у пациента комплекс характерных для заболевания симптомов:
- отек и гиперемию, гранулезный характер слизистой оболочки
- псевдополипы
- кровотечения контактного характера
- наличие гноя, крови и слизи в просвете кишки
- в фазу ремиссии отмечается выраженная атрофия слизистой оболочки толстого кишечника.
Рентгенологическое исследование также является эффективным методом диагностики язвенного колита. При этом в качестве контраста используется бариевая смесь. На рентгеновском снимке у больного НЯК заметно расширение просвета кишечника, наличие полипов, язв, укорочения кишки. Данный вид обследования позволяет предотвратить перфорацию кишечника.
Лечение неспецифического язвенного колита
Вид терапии при неспецифическом язвенном колите полностью зависит от его выраженности и состояния пациента. В большей части случае оно подразумевает прием специальных препаратов, для коррекции диареи, процесса пищеварения. В более тяжелых случаях прибегают к приему дополнительных медикаментов и оперативному лечению.
Госпитализация крайне необходима при впервые выявленном диагнозе, это позволяет врачам определить объем необходимого лечения сопутствующих расстройств гематологического и метаболического характера. Среди них чаще всего бывает гиповолемия, ацидоз, преренальная азотемия, которые развиваются в результате большой потери электролитов и жидкости через прямую кишку. Из-за этого инфузионная терапия и гемотрансфузии просто обязательны для таких пациентов.
Задача лечения неспецифического язвенного колита:
- Устранение осложнений (анемия, воспаление инфекционного характера).
- Назначение специальных питательных добавок (они дают возможность обеспечить нормальное половое развитие и рост детей).
- Ослабление и ликвидация симптоматики болезни.
- Контролирование и предотвращение приступов.
Консервативное лечение включает в себя кроме препаратов также диету. Она должна быть щадящая механически, содержать повышенное количество легкоусвояемых протеинов в виде творога, мяса и рыбы (нежирных). А вот употребление свежих фруктов и овощей запрещено. Питаться следует дробно, небольшими порциями. Пища должна быть нормальной температуры, не холодной и не горячей. Парентеральное питание показано в случае тяжелой формы болезни.
Медикаментозная терапия включает в себя:
- Внутривенные инфузии для снятия интоксикации организма, нормализации водно-электролитного и белкового балансов.
- Антибиотики. Препараты назначают с учетом чувствительности микрофлоры толстого кишечника.
- Транквилизаторы. С целью седативного эффекта назначают Седуксен, Элениум.
- Противодиарейные средства. В схему включают антихолинэргические препараты (Платифиллин, настойка Красавки, Солутан), растительные вяжущие средства (отвар из корок граната, черники, ольхи).
- Сульфосалазин (Салофтальк) – препарат, который всасывается в терминальном отделе толской кишки. Ее вводят местно или системно и (суппозитории, клизмы).
- Гормоны кортикостероидные. Их вводят системно или в виде клизмы в случае тяжелой формы.
Хирургическое лечение
К нему прибегают при присоединении осложнений в виде сильного кровотечения, рака толстого кишечника, отсутствии терапевтического эффекта от консервативных методов, кишечной непроходимости, молниеносный формы неспецифического язвенного колита с толерантностью к лечению, перфорации.
Как правило, используют следующие виды операций:
- востановительно-реконструктивная;
- радикальная, когда выполняется тотальная резекция ободочной части толстой с последующим наложением стомы (сигмо- и илео-);
- паллиативная (илеостомия).
Операции часто выполняются у детей в случае тяжелой формы язвенного колита без отсутствия положительной динамики в лечении. У взрослых же хирургическое вмешательство проводится обычно вынуждено из-за осложнений. В данном случае оно позволяет избавить пациента от многих страданий.
Викторова Юлия, медицинский обозреватель
15,544 просмотров всего, 3 просмотров сегодня
Особенности дизентерии Флекснера
Шигеллез Флекснера имеет свои особенности по сравнению с другими типами инфекции, вызванной патогенами А, С и D групп:
- Повышенная стойкость. Серотипы группы В долго живут в воде, довольно устойчивы с первым поколениям антибиотиков (например, классическому пенициллину), активно образуют колонии в продуктах, при этом погибают моментально только при кипячении, выдерживая обычную горячую среду в 60 градусов вплоть до 10 минут;
- Хроническая форма. Как показывает современная медицинская статистика, именно дизентерия Флекснера чаще всего переходит в хроническую форму, вызывая частые рецидивы при некачественно проведенной терапии;
- Водный путь передачи. Как показывает медицинская практика и исследования, дизентерия Флекснера передаётся преимущественно водным путём;
- Длительный постинфекционный иммунитет. У тех больных, кто успешно вылечился от дизентерии Флекснера, на протяжении нескольких лет сохранятся стойкий иммунитет к возбудителю.
Симптомы неспецифического язвенного колита
Признаков язвенного колита есть много и они могут иметь разную степень выраженности в зависимости от тяжести болезни и ее формы. В связи с этим у одной части больных на протяжении всей жизни сохраняется нормальное самочувствие, а среди симптомов проявляется только кровь в кале (что часто неправильно связывают с геморроем). У другой части пациентов наблюдается более тяжелое состояние с кровавым поносом, лихорадкой, абдоминальными болями и т.д.
Специфичная симптоматика язвенного колита включает в себя следующие жалобы:
- кровотечение из прямой кишки, в сопровождении боли, диареи;
- диарея (до 20 раз за сутки);
- спазмирующие боли в животе;
- запор (бывает очень редко, обычно наблюдается понос);
- отсутствие аппетита;
- поднятие температуры тела;
- снижение веса из-за постоянной диареи;
- снижение уровня гемоглобина в крови (из-за постоянных кровотечений);
- кровь в каловых массах (этот симптом встречается у 9 из 10 больных и может иметь вид как кровавого пятна на туалетной бумаге, так и массивного кровавого стула);
- примесь слизи в кале;
- частые ложные позывы к испражнению — «ректальный плевок» (когда вместо кала из прямой кишки выходит гной и слизь);
- дефекация по ночам (больной просыпается ночью из-за неудержимого желания испражниться);
- метеоризм (вздутие живота);
- интоксикация организма (рвота, тахикардия, обезвоживание, лихорадка).
Существует еще ряд внекишечных симптомов язвенного колита, которые не имеют отношение к ЖКТ:
- суставная боль;
- патологии глаз;
- болезни печени;
- появление сыпи на теле и слизистых;
- тромбы.
Эти признаки могут появиться еще до симптомов самого колита, что зависит от его выраженности.
Клиническая картина, симптомы дизентерии
Инкубационный период при дизентерии может колебаться от 3-12 часов до 7-10 суток (в среднем 2-3 дня). На длительность инкубационного периода влияют:
- инфицирующая доза возбудителя;
- вирулентность возбудителя (заразность);
- общее состояние организма человека.
Колитическая форма дизентерии
Колитическая форма встречается в более чем 90% случаев шигеллеза. Инкубационный период при данной форме может длиться до 10 суток.
Заболевание начинается с продромального периода, длящегося от нескольких часов до 1-2 суток. При этом больных беспокоит легкий озноб, общая слабость, усиление перистальтики кишечника, нарушение сна.
Через некоторое время появляется периодическая схваткообразная боль в животе, вначале трудно локализуемая, а затем смещающаяся в левую подвздошную область. Боль сопровождается позывами к акту дефекации и немного стихает после опорожнения кишечника.
Вначале стул сохраняет каловый характер, затем становится необильным, кашицеобразным, а через несколько дней в испражнениях появляется примесь слизи и крови.
Боли в животе сопровождают тянущая судорожная боль в заднем проходе и позывы к дефекации (тенезмы). В период разгара болезни стул теряет каловый характер, а при дефекации из прямой кишки выделяется сгусток, состоящий из крови и мутной слизи – «ректальный плевок». Иногда позывы к акту дефекации могут достигать 20-25 раз в сутки.
Одним из наиболее постоянных симптомов дизентерии является лихорадка. Повышение температуры тела зависит от выраженности интоксикации и может колебаться от 37 до 40 °С. Озноб, пот не характерны для лихорадки при дизентерии.
Признаки общей интоксикации появляются с первых часов болезни, а своего максимума они достигают на 2-4 день. Больные предъявляют жалобы на общую слабость, головокружение, головную боль, тошноту, снижение аппетита. При тяжелом течении заболевания может также возникать ощущение зябкости, развиваться икота, обмороки, бредовая симптоматика.
Кожа больных дизентерией бледная, сухая, холодная. Слизистая оболочка рта и язык сухие. Язык покрыт обильным буро-белым налетом.
При пальпации живота определяется выраженный спазм, уплотнение и болезненность в области толстого кишечника (сигмовидной кишки).
При физической нагрузке может появляться тахикардия, лабильность пульса, гипотония, боли в сердце.
У некоторых больных на фоне дизентерии развивается очаговый цистит. Проявляется он учащенным болезненным мочеиспусканием, непроизвольным мочеиспусканием во время тенезмов.
При своевременно лечении с 4-6 дня болезни начинается период ранней реконвалесценции, уменьшаются симптомы интоксикации (снижается температура тела, уменьшается общая слабость, головная боль). Также уменьшаются, а постепенно и совсем проходят боли в животе, появляется аппетит. Со временем восстанавливается стул, могут даже появляться запоры. Однако полное восстановление функции пищеварительного тракта и других органов наступает не ранее, чем через 1-1,5 месяца.
Гастроэнтероколитическая форма дизентерии
Данная форма в большинстве случаев вызывается шигеллами Зоне. Для нее характерен короткий инкубационный период (от нескольких часов до суток), острое, внезапное начало без продромального периода. При гастроэнтероколитической форме одновременно развиваются симптомы общей интоксикации, обезвоживания и гастроэнтерита, в то время как симптомы колита отсутствуют или выражены слабо.
Первыми признаками заболевания являются озноб, повышение температуры тела до 38-39 °С, боли в подложечной области, тошнота и многократная рвота. Через несколько часов присоединяется урчание и боль по всему животу, выраженные позывы на дефекацию.
Стул обильный, многократный, водянистый или светло-желтый, без слизи и крови, содержащий остатки непереваренной пищи.
Выраженность обезвоживания определяется степенью тяжести заболевания.
При среднетяжелом течении больные жалуются на слабость, легкое головокружение, умеренную жажду, сухость во рту. Артериальное давление может немного снижаться, пульс учащен, может немного уменьшаться диурез.
Для гастроэнтероколитической формы дизентерии характерно кратковременное течение. Симптомы заболевания проходят через 2-3 дня.
Энтероколитическая форма дизентерии
Для данной формы шигеллеза появление рвоты не характерно. Из симптомов могут быть признаки обезвоживания или колитического синдрома.
Острая дизентерия со стертым течением
Как правило, появляются лишь отдельные симптомы заболевания. Может развиваться легкая дисфункция кишечника, однократное послабление стула без патологических примесей в испражнениях. Температура тела сохраняется в пределах нормы.
Диагностика неспецифического язвенного колита
Подтверждение диагноза требует очень тщательного обследования пациента. В первую очередь, это позволяет отличить язвенный колит от других патологий кишечника, которые имеют схожую симптоматику.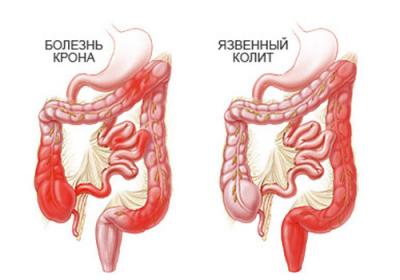
Осмотр
При объективном осмотре врач может, как отметить наличие типичных признаков болезни, так и их отсутствие. Пальцевое ректальное исследование дает возможность доктору определить присутствие таких патологий как утолщение слизистой прямой кишки, анальные трещины, ректальные свищи, абсцесс, спазм сфинктера и т.д. Доктор должен назначить все необходимые исследования, чтобы в итоге провести дифференциальную диагностику с патологиями в виде синдрома раздраженной толстой кишки, дивертикулита, рака толстого кишечника, болезни Крона.
Лабораторные исследования при неспецифическом язвенном колите
- Анализ крови. В нем при неспецифическом язвенном колите будет обнаружена анемия, лейкоцитоз гипопротеинемия.
- Копрограмма. Это анализ кала, который позволяет обнаружить в нем кровь (скрытую или явную), форменные элементы крови.
- C-реактивный белок. Повышение его уровня в анализе говорит об активности болезни.
- Количество аутоантител pANCA. У 7 из 10 больных обнаруживают антинейтрофильные перинуклеарные цитоплазматические антитела.
- Бакпосев. Он назначается для исключения дизентерийной и псевдотуберкулезной природы болезни.
- ПЦР или молекулярно-генетическое исследование. Его задача исключить вирусный и паразитарный генез болезни.
- Гистологическое исследование. При колите оно помогает выявить типичные для него микроскопические признаки, а также исключить предраковые состояния и непосредственно рак.
- Анализ на фекальный кальпротектин. Это исследование кала, которое дает возможность получить информацию о воспалительных процессах в кишечнике.
Инструментальные исследования
- Фиброилеоколоноскопия – является на сегодня главным методом диагностики. Это эндоскопический осмотр всего толстого кишечника при помощи оптического инструментария. Данный метод позволяет исследовать протяженность колита, его выраженность, наличие стриктур, то есть сужений кишечника, полипов на стенке. Параллельно с ним также проводят забор материала для гистологического исследования.
- УЗИ. Задача ультразвуковой диагностики – определить наличие косвенных симптомов язвенного колита в виде утолщения стенок кишечника и его расширения в диаметре. При этом УЗИ уступает по информативности эндоскопическому исследованию.
- Ирригоскопия. Она является рентгенологическим методом осмотра. Ее проводят с введением контрастного вещества. С ее помощью врач может определить наличие в кишечнике воспалительных модификаций, исключить стриктуры, опухоль. Типичные признаки на рентгенограмме – это сужение просвета кишки, мелкие изъязвления, исчезновение гаустрации, неравномерный рисунок на слизистой, псевдополипы. Но этот способ не подходит пациентам с токсическим мегаколоном.
- ГидроМРТ. Это способ диагностики состояния кишечника проводиться для уточнения его состояния окружающих тканей.
- Ректороманоскопия. Это обследование прямой кишки при помощи эндоскопа. Оно проводится обязательно, с учетом того что при язвенном неспецифическом колите в 90% случаев наблюдается поражение прямой кишки. При ней будет обнаружено слизь, эрозии, кровь, язвы, гной на кишечной слизистой, а также ее отек и покраснение.
Патоморфологическая диагностика
При исследовании взятого материала обнаруживается поражение слизистой кишки в виде язв, проникающих вглубь, вплоть до подслизистого слоя, иногда даже до мышечного. Язвы имеют подрытые ровные края. В тех зонах кишечника, где сохранилась слизистая оболочка, может быть обнаружена избыточная регенерация железистого эпителия, в результате чего возникают псевдополипы. Также часто обнаруживается характерный признак в виде “крипт-абсцессов”.