Клинические признаки обструкции мочевых путей
Содержание:
Методы исследования обструктивной уропатии
Применение методов визуализации, их выбор и последовательность зависят от подозреваемой причины и локализации изменений, а также результатов предшествующих исследований.
Ультрасонография органов брюшной полости и забрюшинного пространства — первоочередной метод исследования у большинства пациентов, за исключением страдающих заболеваниями уретры, поскольку позволяет избежать потенциальных аллергических и токсических осложнений внутривенного введения рентген-контрастных веществ и оценить изменения почек
Если принимают во внимание самые минимальные диагностические критерии, частота ложноположительных результатов составляет 25 %. Комбинация ультрасонографии, обзорной рентгенографии органов брюшной полости и, при необходимости, компьютерной томографии позволяет диагностировать обструктивную уропатию более чем в 90 %, однако нередко ультрасонография и компьютерная томография без контрастирования неспособны дифференцировать гидронефроз от множественных почечных или па-рапельвикальных кист
Дуплексная допплеровская ультрасонография помогает в диагностике односторонней обструктивной уропатии путем определения повышенного индекса резистентности, отражающего повышенное почечное сосудистое сопротивление в пораженной почке. Иногда эти изменения могут быть выявлены в самом начале острой обструкции до того, как наступит предельное расширение чашечно-лоханочной системы. Повышение сосудистого сопротивления развивается в результате активации ренин-ангиотензиновой системы и повышенного синтеза тромбоксана А2 и эндотелина. Это исследование затруднено при ожирении, а при двусторонней обструкции его результаты трудно отличить от изменений при первичном двустороннем почечном заболевании.
Экскреторная урография стала применяться значительно реже с внедрением в практику рентгеновской компьютерной и магнитно-резонансной томографии без и на фоне контрастирования. Однако трудности в определении уровня обструкции, особенно при закупорке мочевых путей конкрементом, некротизированным почечным сосочком или кровяным сгустком, служат показанием к экскреторной урографии, а при ее неэффективности — к ретроградной уретеропиелографии.
Радиоизотопное исследование почек. Если почка в условиях обструкции не выделяет рентгеноконтрастное вещество, оно может помочь оценить сохранность функционирующей паренхимы, но не способно уточнить уровень закупорки верхних мочевых путей. Его, в основном, применяют в виде «диуретической ренографии» для оценки степени нарушения пассажа мочи при отсутствии четко видимой обструкции.
Антеградную и ретроградную пиелографию чаще выполняют у пациентов с азотемией. Антеградное исследование выполняют после чрескожной пункционной нефростомии, ретроградное — после цистоскопии с катетеризацией соответствующего мочеточника. Недообследование при интермитирующей обструкции значительно снижает диагностическую ценность этих методов.
Диуретическую ренографию выполняют чаще всего при наличии боли с незначительным расширением верхних мочевых путей. Непосредственно перед радиоизотопным исследованием почек назначают петлевой диуретик. Если имеет место значимая обструкция, пассаж радиофармпрепарата бывает замедлен, несмотря на нарастание скорости продукции мочи. Аналогичные изменения можно регистрировать в виде задержки рентгеноконтрастного вещества при экскреторной урографии. Наибольшие дифференциально-диагностические трудности возникают, если кривые ренограмм не изменяются или меняются симметрично для обеих почек. Настойчивые жалобы пациента на боль требуют исследования перфузионного давления в чашечно-лоханочной системе. После чрескожной пункции и катетеризации лоханки осуществляют ее перфузию физиологическим раствором со скоростью 10 мл/мин. При наличии обструкции при значительном увеличении объема транспортируемой жидкости по мере перфузии наблюдается увеличение давления в лоханке более 22 мм рт.ст. Диуретическое радионуклидное исследование, урография и позитивный перфузионный тест, вызывающие аналогичную боль, подтверждают обструкцию. Отсутствие роста перфузионного давления свидетельствует о внепочечном происхождении боли. Тем не менее возможны ложноположительные и ложноотрицательные результаты.
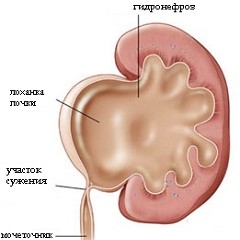
Какие причины гидронефроза правой почки
В зависимости от того, на каком уровне состоялась длительная закупорка, гидронефроз правой почки протекает с различными симптомами. Наиболее часто причиной является мочекаменная болезнь.
Мочевые камни, превышающие по размерам естественные пути выделительной системы, застревают в местах сужения, а потому полностью либо частично нарушают отток мочи.
Чаще всего обструкция наблюдается на уровне лоханочно-мочеточникового перехода. Это место характеризуется сужением, а потому камни из почечной лоханки могут оставаться и препятствовать оттоку.
Также закупорка может наблюдаться и на уровне мочеточника в области одного из трех анатомических сужений.
Примечательно, что изолированно гидронефроз правой почки может развиваться при закупорке в месте перехода лоханки в мочеточник либо на уровне самого мочеточника (см. признаки почечной колики). Если камень застревает уже в мочеиспускательном канале, то тогда гидронефроз будет двусторонним. При этом к гидронефрозу приводит не только мочекаменная болезнь.
Есть спектр заболеваний, которые схожи по симптомам:
- врожденные нарушения развития почки
- наличие добавочного сосуда, сдавливающего нефроны
- послеоперационное сужение мочеточника
- опухоль брюшной полости или забрюшинного пространства.
В этом отношении наиболее опасны опухоли матки, так как мочеточники практически всегда будут сдавливаться, если новообразование будет располагаться в области правого рога матки или тела органа.
В этой зоне мочеточник практически прилегает к матке около маточной трубы, что провоцирует гидронефроз и при беременности. Тогда будут совершенно другие признаки: симптомы камней в почках проявляться не будут, однако застой мочи вызовет клиническую картину гидронефроза.
Формы гидронефроза
Наиболее грамотное деление патологии на классы представлено в Международной классификации болезней.
Здесь формы заболевания объединены согласно уровням поражения и причинной характеристики.
При этом наиболее удобной для работы врача стоит считать клиническую классификацию.
Она включает следующие формы:
- В зависимости от закономерностей развития болезни выделяют: первичный (то есть врожденный) и вторичный гидронефроз (он провоцируется факторами, указанными выше)
- В зависимости от степени развития патология делится на:
- 1 степень: почечная паренхима сохранена
- 2 степень: незначительное истончение слоя почечной паренхимы без нарушения фильтрационной функции
- 3 степень: истончение слоя почечной паренхимы со снижением интенсивности фильтрации мочи
- 4 степень: практически полное отсутствие почечной паренхимы, хроническая почечная недостаточность.
Данные критерии могут распознаваться при помощи стандартных методов лабораторного и инструментального характера. УЗИ брюшной полости и почек позволяет выявить истончение органа, а посредством определения клиренса креатинина можно судить о поражении нефронов, что будет отражать функциональную активность органа.
Какие симптомы у гидронефроза правой почки
Гидронефроз относится к острым хирургическим патологиям только в случае, если имеется заметное расширение почечной лоханки, а обструкция мочевых путей является полной.
Это значит, что на месте локализации камня не имеется возможностей протека мочи возле конкремента и стенки мочевыводящего пути.
Тогда требуется срочная операция после проведения диагностических тестов: выполняется УЗИ почек и брюшной полости, компьютерная томография почек, ретроградная уретеропиелография, внутривенная урография почек.
Однако эти манипуляции имеют решающую важность при мочекаменной болезни. Тогда лечение будет сводиться к установке отводящего катетера через брюшную стенку и удалению камня оперативным путем после опорожнения почечной лоханки
И таким образом проводится лечение мочекаменной болезни с синдромом почечной колики и гидронефрозом. Если же он вызван другими причинами, то тогда необходимо профильное оперативное вмешательство хирурга онколога или уролога.
При наличии возможности для незначительного оттока мочи лечение проводится консервативно. Изначально устанавливается степень расширения лоханки, а также количество мочи, которое отходило за последние сутки. Также имеет смысл провести цисто-уретерографию, чтобы определить место сужения.
При этом гидронефроз правой почки может лечиться и при помощи консервативных фармакологических методик. Назначаются спазмолитические препараты для расширения мочевыводящих путей.
Посмотрите видео к статье
Поделитесь информацией с друзьями:

Предыдущее из рубрики
Как заподозрить и подтвердить диагноз
Симптомы обструкции мочеточника
 Одним из первых симптомов патологии может быть подъем давления.
Одним из первых симптомов патологии может быть подъем давления.
На ранних стадиях клиническая картина не проявляется или дает незначительную симптоматику. Врачи выделяют такие проявления, как:
- дискомфорт;
- повышение температуры и давления;
- легкая форма дизурии;
- болевой синдром в области поясницы и спины.
По мере развития болезни симптомы усиливаются. Клиническую картину дополняют проявления первичной причины обструкции мочеточника, они зависят от этиологии самого недуга. На запущенных или острых фазах наблюдаются такие проявления, как:
- подтекание мочи после мочеиспускания;
- дизурия;
- острые боли;
- ложные позывы к мочеиспусканию.
Диагностические процедуры
Зачастую диагностирование обструкции проводят на основании результатов УЗИ. Такое обследование позволяет выявить дефекты на ранних стадиях. Диагностику проводят еще во время беременности. Так заблаговременно поставленный диагноз у плода позволяет вовремя начать лечение после рождения. Перечень обследований как при первичном, так и при вторичном развитии аномалии прибегают к такому перечню диагностических методов:
 Цистоуретероскопия — одно из исследований, которое нужно пройти больному для постановки диагноза.
Цистоуретероскопия — одно из исследований, которое нужно пройти больному для постановки диагноза.
- анализы крови и мочи на общие показатели и биохимию;
- цистоуретероскопия — осмотр мочевика изнутри;
- УЗИ, КТ и МРТ;
- исследования с контрастом — рентген, пиелография, сцинтиграфия почек, экскреторная урография;
- микционная цистоуретрография — снимки мочевика в процессе опорожнения;
- гинекологический и проктологический осмотр.
Постановка диагноза при обструктивной уропатии
Обструктивную уропатию следует подозревать при появлении олигурии, анурии необъяснимой прогрессирующей почечной недостаточности. В анамнезе могут быть указания на артериальную гипертензию, злокачественные новообразования или уролитиаз. Поскольку восстановление нарушенного оттока мочи способно ликвидировать обструкцию, ранняя диагностика и своевременное лечение позволяют предотвратить необратимое повреждение почек.
Должны быть выполнены общий анализ мочи и биохимическое исследование крови с определением электролитов плазмы, мочевины, креатинина. Другие исследования выполняют в зависимости от симптомов и предполагаемого уровня обструкции. Инфекция мочевых путей, ассоциированная с обструктивной уропатией, относится к экстренным состояниям и требует незамедлительного обследования и лечения.
Если объем самостоятельно выделенной мочи уменьшен или отсутствует, необходим дифференциальный диагноз анурии и острой задержки мочи. С этой целью могут быть выполнены его ультразвуковое исследование и/или катетеризация. Если путем катетеризации восстановлен нарушенный отток мочи, а проведение катетера происходило с трудом, следует подозревать обструкцию мочеиспускательного канала. Таким пациентам показаны уретроцистоскопия и микционная цистоуретерография. Последняя помогает диагностировать большинство обструкций шейки мочевого пузыря и уретры, а также пузырно-мочеточниковый рефлюкс, демонстративно отражая характер изменений и объем остаточной мочи.
При отсутствии симптомов у пациента с длительно существующей обструктивной уропатией, анализ мочи может быть нормальным или выявить в осадке только цилиндры, лейкоциты, эритроциты. Если обструкция двусторонняя и полная, может развиться острая почечная недостаточность. Тяжелая хроническая обструкция ведет к хронической почечной недостаточности.
При односторонней обструкции и сохранной функции второй почки уровень креатинина в плазме крови обычно нормальный. Может наблюдаться гиперкалиемия вследствие почечного канальцевого ацидоза 1 -го типа из-за уменьшения дистальной секреции ионов водорода и калия и потеря ионов натрия, что предрасполагает к уменьшению объема внеклеточной жидкости.
Оперативное лечение
В настоящее время у специалистов нет общего мнения касательно выбора основного метода лечения пациентов со стриктурами мочеточника . Хирургические вмешательства при стриктуре включают:
- 1Баллонную дилатацию.
- 2Эндоуретеротомию.
- 3Стентирование (внутрипросветный стент в мочеточнике).
- 4Открытые операции.
- 5Малоинвазивные лапароскопические и роботизированные операции (приходят на смену открытым методам лечения).
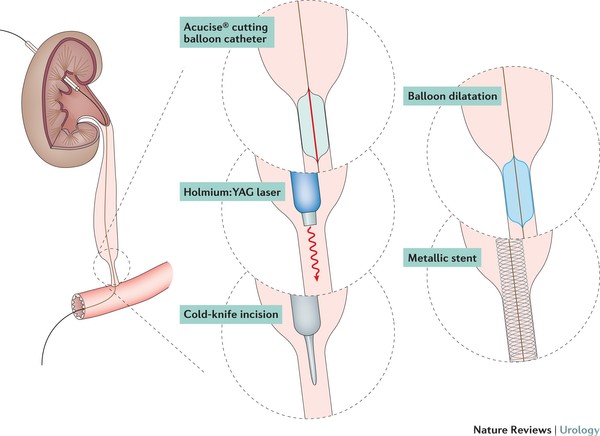
Рисунок 5 – Варианты эндоскопической коррекции стриктур мочеточника. Источник иллюстрации — www.nature.com
7.1. Показания и противопоказания к оперативному лечению
Показанием к интервенции у пациентов со стриктурой может послужить:
- 1Болевой синдром.
- 2Хронический рецидивирующий пиелонефрит.
- 3Выраженная обструкция мочеточника, которая может привести к необратимому нарушению функции почки.
- 4Гематурия.
- 5Формирование конкремента проксимальнее участка обструкции.
Противопоказания к оперативному лечению:
- 1Главное противопоказание к оперативному лечению (как открытому, так и эндоскопическому) – активная фаза инфекционного процесса.
- 2Тяжелые нарушения системы свертывания, которые не поддаются коррекции.
При планировании оперативного лечения во внимание принимается множество факторов. При терминальной стадии онкологии, декомпенсации хронических заболеваний, у пожилых пациентов есть существенный риск осложнений оперативного лечения
В этой ситуации необходимо рассмотреть вопрос о постановке стента в мочеточник на длительный срок. По данным Chung в 41% случаев после стентирования симптомы обструкции возвращаются в течение года.
У 30% пациентов в течение 40 дней от момента установки мочеточникового стента потребовалась постановка наружной нефростомы. Предикторы плохих результатов стентирования: стриктуры на фоне онкологического процесса, уровень креатинина выше 13 мг/л.
При сохранении менее 25% от нормальной функции почек баллонная дилатация и эндоуретеротомия с высокой вероятностью не окажут должного лечебного эффекта.
В данном случае потребуется открытая операция (вплоть до нефрэктомии). Функциональное состояние почки может значительно улучшаться после ликвидации обструкции (чем меньше времени прошло с момента обструкции, тем выше эффект от операции).
При сохранении менее 10% нормальной функциональной способности почки рассматривается вариант нефрэктомии, так как полного восстановления функции почки на стороне обструкции ожидать не стоит.
7.2. Перед операцией
- 1Оценка анатомических особенностей стриктуры по данным КТ с контрастированием, ретроградной пиелографии.
- 2Оценка степени обструкции и функции почек (для оценки функционального состояния почек используется сцинтиграфия).
- 3У пациентов со злокачественной патологией в анамнезе до операции необходимо получить биопсию из места сужения.
- 4Для снижения риска послеоперационной инфекции у пациента должны быть стерильные образцы мочи перед оперативным лечением.
- 5При планировании интестинальной интерпозиции пациенту проводят механическую и антибактериальную подготовку кишечника за день до вмешательства.
- 6Антибактериальная профилактика (введение цефалоспорина II поколения 1.0 – 1.5 г. за 1-2 часа до начала операции).
- 7Анестезия: в большинстве случаев делается выбор в сторону эндотрахеальной анестезии.
Как возникает почечная недостаточность
Важно знать основные типы заболеваний, при которых может нарушиться работа почек. Дисфункции бывают двух видов: хронические и острые
Существует три причины, которые приводят к нарушению деятельности почек: преренальная, ренальная и постренальная. Преренальная предполагает трудности с кровоснабжением. Количество мочи напрямую зависит от количества крови, которая доходит до почек. Часто болезнь обусловлена тем, что у человека снижено давление: в почки поступает очень мало крови, это оказывает негативное влияние на их работу. Давление снижается, если человек испытывает шок, сильнейшее стрессовое потрясение, которое вызывает нарушение кровообмена. Состояние шока отличается по степени происхождения, оно может возникнуть в результате сильной потери крови или при инфаркте. В данной ситуации появляется риск развития анурии.
Что такое ренальные причины почечной недостаточности? Определение подразумевает признаки, при которых происходит поражение паренхимы, самыми распространенными являются нефриты интерстициальные, интоксикации, тромбоз сосудов, если затронуть эпителии канальцев, нарушается процесс реабсорбции. Почечная недостаточность – это состояние, которое может развиться при массивных травмах.
 К постренальным причинам почечной недостаточности следует отнести острую обструкцию мочеточников. Она появляется в результате мочекаменной болезни. Острая почечная недостаточность существенно отличается от хронической, она развивается неожиданно. При хронической больной может не замечать симптомов. Хроническая почечная недостаточность может настичь людей, у которых были различные заболевания органов, недуги, при которых происходило медленное разрушение активной паренхимы почек и замещение ее соединительной тканью. Хроническая недостаточность часто случается при пиелонефрите и гломерулонефрите.
К постренальным причинам почечной недостаточности следует отнести острую обструкцию мочеточников. Она появляется в результате мочекаменной болезни. Острая почечная недостаточность существенно отличается от хронической, она развивается неожиданно. При хронической больной может не замечать симптомов. Хроническая почечная недостаточность может настичь людей, у которых были различные заболевания органов, недуги, при которых происходило медленное разрушение активной паренхимы почек и замещение ее соединительной тканью. Хроническая недостаточность часто случается при пиелонефрите и гломерулонефрите.
Нарушения почек в основном сопровождаются несколькими факторами. Если у человека почечная недостаточность, фильтрация происходит плохо, наблюдается закупорка канальцев, эпителий при этом омертвляется, моча из организма выводится не полностью. В самых сложных случаях процесс образования мочи невозможен. Моча способствует эффективному выведению шлаков, токсичных компонентов, минеральных солей, именно она освобождает организм от избытка воды. Если она плохо образуется, зловредные вещества накапливаются в организме, из-за чего происходит синдром аутоинтоксикации. При высокой концентрации зловредных компонентов происходит поражение органов.
Методы лечения обструкции мочеточника
В первую очередь терапия влияет на восстановление нормального выведения урины, а затем устраняет неприятные симптомы. Лечение проводится разными методами, в зависимости от степени патологии и осложнений. В терапии применяют хирургический и медикаментозный методы устранения обструкции мочеточника. Любой из них должен восстановить нормальный отток мочи и устранить почечные проблемы.
Восстановление оттока урины
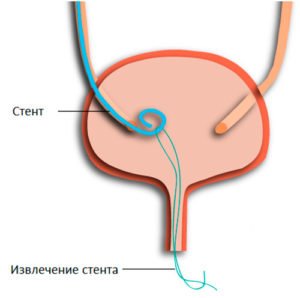 Мочеточниковый стент устанавливают чтобы вывести урину, которая давит на чашечки и лоханки органа.
Мочеточниковый стент устанавливают чтобы вывести урину, которая давит на чашечки и лоханки органа.
Если возникают сильные боли, это говорит о нарушениях в работе почек и большом скоплении урины, которая давит на чашечки и лоханки органа. В таком случае необходимо срочное вмешательство, чтобы вывести урину и спасти человека. Уролог устанавливает мочеточниковый стент (полая трубка) в мочеточник, он создает дополнительный просвет для выхода урины.
Вывести скопившуюся мочу можно с помощью чрескожной нефростомии, проводимой с применением ультразвукового прибора. Больному вводят катетер, через который устраняют урину из лоханки почки. Возможно проведение катетеризации пузыря. В таком случае катетер вводят через уретру в пузырь, и собирают урину в специальный мочеприемник. Данный метод применяют в тех случаях, когда в мочевом пузыре имеются патологии.
Выбрать подходящий вариант для восстановления тока урины должен специалист. Данные процедуры могут применяться единожды или иметь постоянный характер. Некоторым пациентам показаны нефростомия или стентирование мочеточника при проведении химиотерапии
В таком случае важно знать, что почки нормально функционируют и урина не скапливается
Лекарственная терапия
 В случае инфицирования мочевых путей назначают курс антибактериальной терапии.
В случае инфицирования мочевых путей назначают курс антибактериальной терапии.
В большинстве случаев к обструкции мочеточника прибавляется инфекционное заболевание, которое нуждается в особом лечении. Поскольку устранить проблему закупорки мочеточника возможно только хирургическим путем, медикаментозную терапию назначают до или после операции. Как правило, она заключается в приеме антибактериальных препаратов. В случае инфицирования мочевых путей курс антибактериальной терапии может быть продлен, и больному выпишут дополнительные лекарственные средства.
Эндоскопическая операция
Наиболее безболезненным методом терапии является эндоскопическое оперативное вмешательство. Оно проводится с помощью оптического инструмента (эндоскопа), который вводят через мочеиспускательный канал в мочеточник. В процессе оперативного вмешательства хирург выполняет надрез поврежденного органа и производит введение стента, через который будет выводиться урина. Эндоскопическое вмешательство применяется при диагностике и лечении патологии. После данной процедуры человеку необходимо короткое время для восстановления.
Другие виды операции
В зависимости от степени поражения и присутствующих осложнений, пациенту назначают оперативное вмешательство наиболее приемлемого вида. Больному может быть назначен уретеролиз, направленный на освобождение мочеточника от образовавшихся рубцовых или фиброзных тканей. В медицине существуют такие виды хирургического вмешательства при обструкции как:
- пиелопластика;
- частичная нефрэктомия;
- уретерэктомия;
- реимплантация внутреннего органа;
- трансуретероуретеростомия.
В зависимости от тяжести патологии возможно их проведение открытым, лапароскопическим или роботизированным путем. Разница между оперативными вмешательствами заключается в продолжительности восстановления пациента после операции. Лишь лечащий врач может подобрать необходимое хирургическое вмешательство, основываясь на результатах анализов и исследований.
http://etopochki.ru
Обструкция мочевыводящих путей
Нормально функционирующая мочевыделительная система состоит из парного органа – почек, двух мочеточников, которые соединяют каждую почку с мочевым пузырем. По мочеиспускательному каналу происходит выведение мочи во внешнюю среду. Если что-то начинает мешать оттоку мочи, происходит обструкция мочевыводящих путей. Это очень опасное патологическое состояние, которое чревато грозными осложнениями.
Причины возникновения
Заболевание может развиваться быстро (острое начало) или протекать в хронической форме – замедленное течение. Патологическое состояние может распространяться на одну или две стороны. Наиболее распространенные причины развития обструкции:
- у детей: врожденные пороки развития;
- у лиц молодого возраста: наличие камней в почках или в других участках мочевыделительной системы;
- у лиц пожилого возраста: рак предстательной железы, опухолевые процессы, камни, доброкачественная гиперплазия предстательной железы.
- полипозные разрастания в мочеточнике;
- наличие кровяных сгустков в мочеточнике;
- опухолевые образования в самом мочеточнике или рядом с ним;
- травматические поражения, инфекционный процесс, операции, лучевая терапия, в результате которых происходит процесс сужения мочеиспускательного канала или мочеточника;
- заболевание нервов или мышц в мочевом пузыре или мочеточнике;
- разрастание фиброзной ткани в мочеточнике или вокруг него;
- процесс образования грыжи;
- опухолевые процессы в органах малого таза;
- каловая непроходимость;
- гидронефроз обеих почек во время беременности.
Симптомы
Обструктивные процессы на уровне мочеточника могут протекать со скрытой симптоматикой. Через неповрежденный канал моча свободно проходит в мочевой пузырь, и диурез сохраняется в полном объеме. Первичные симптомы отсутствуют, и обращение к врачу происходит на поздних стадиях развития воспалительного процесса.
В чашечно-лоханочной системе может наблюдаться повышенное давление. Это ведет к гидронефрозу или необратимой почечной недостаточности.
Если обнаруживается обструкция на уровне шейки мочевого пузыря, повышается давление и поражаются обе почки.
Если обструктивный процесс острый (камень), боль очень сильная, отдает в низ живота и наружные половые органы.
Если процесс имеет такое течение, как затяжное или хроническое, организм пациента начинает приспосабливаться к сложившейся ситуации. Со стороны поражения почечная ткань истощается, происходит увеличение лоханок и чашечек, исчезают нефроны, нормальная работа почки нарушается.
Через определенное время возникают следующие нарушения:
- происходит нарушение мочеиспускания;
- после мочеиспускания происходит подтекание мочи;
- частые позывы к мочеиспусканию;
- отсутствие мочи;
- повышение артериального давления.
Обструкцию можно заподозрить, если в анамнезе выявлены инфекционные заболевания мочевых путей или почечнокаменная болезнь.
Последствия обструктивного процесса
Если обструктивный процесс вовремя устранен, наблюдается резкий и обильный отток мочи. Это зачастую физиологический процесс. Происходит выведение из организма переизбытка жидкости, мочевины, натрия.
Если же постобструктивное выведение мочи носит избыточный характер, обязательно необходимо дополнительное введение жидкости и электролитов.
Важно помнить, что при даже незначительном подозрение на патологический процесс, протекающий в мочевыделительной системе, необходимо срочно обратиться к врачу за консультацией и дополнительным обследованием. Промедление чревато серьезными осложнениями