Иерсиниоз
Содержание:
Лечение
Лечение требует комплексного подхода и обычно включает в себя:
- Бытовые правила поведения — больному следует соблюдать постельный режим, не перенапрягаться и, по возможности, лечь в стационар. Специальная диета не требуется до тех пор, пока не возникнут проблемы с кишечником или желудком. Если до этого дойдет, нужно будет:
- исключить из рациона жирные, жареные, острые и соленые блюда;
- отдавать предпочтения пище, которая легко переваривается — пареной и вареной;
- исключить свежий хлеб, консервы, свежие фрукты и овощи;
- стараться питаться по расписанию, не меньше пяти раз в день маленькими порциями, стараясь держаться золотой середины — не переедать, не недоедать.
- Этиотропная терапия включает в себя антибиотики, причем не пенициллиновых групп — к ним возбудители, как правило, весьма устойчивы. Стандартной схемой является:
- котримаксозол, по две таблетки два раза в день;
- тетрациклин, по четверти таблетки 4 раза в день;
- ципрофлоксацин, по четверти таблетки 2 раза в день;
- гентамицин добавляется внутримышечно по 2-3 раза в день, если у пациента бактерии попали в кровь.
- Дезинтоксикационная терапия включает в себя использование плазмы, 10% раствора глюкозы, раствора Рингера.
- Непременным атрибутом лечения являются иммуностимулирующие препараты, которые призваны помочь организму бороться с инфекцией. Митилурацил, например. Часто добавляются витаминные комплексы, свежие овощи и фрукты. Когда больной почувствует себя лучше, ему прописывают закаливание, прогулки на свежем воздухе, правильное питание и здоровый режим сна.
Активный курс лечения длится от недели до десяти дней, в него могут по необходимости включаться пробиотики, предупреждающие авитаминоз, и препараты, предотвращающие обезвоживание. Через три недели, если не развилась очаговая-вторичная форма болезни, пациента выписывают и считают здоровым.
Если же вторичная форма развилась, схема лечения меняется:
- Противовоспалительная — основная часть. Применяются препараты, которые снимают воспаление, антигистаминные и другие.
- Этиотропная продолжается, но выходит на второй план.
Продолжается также и стимулирование иммунитета. Если вторичный удар приходится по суставам, назначают дополнительно физиотерапию, лечебную физкультуру, массаж и обезболивающие, которые позволяют сгладить клиническую картину.
ВАЖНО! Главное в процессе лечения — покой и правильное питание. Если пациент рвется на работу или ест запрещенные врачом продукты, выздоровление может наступить гораздо позже, чем должно.
Диагностика
Прежде, чем начинать лечение, нужно точно установить болезнь пациента. Для этого врач (сначала терапевт, потом гастроэнтеролог) проводит:
- беседу и сбор анамнеза, в ходе которой выясняет, чем пациент болел до этого, есть ли у него аллергии на лекарства, чем он питался непосредственно до появления симптомов и как он себя чувствует на данный момент;
- общую диагностику, в ходе которой выясняет, какие симптомы пациент у себя отмечает, и проводит пальпацию — на запущенных стадиях болезни можно нащупать увеличенные лимфатические узлы, печень или селезенку;
- лабораторную диагностику, в ходе которой для посевов используются фекалии, кровь, желчь, моча и смывы с кишечника — как правило, их помещают в идеальные условия для размножения и в условия, неподходящие для менее выносливых бактерий, определяя возбудителя;
- серологическую диагностику, в ходе которой по крови определяют наличие в ней антител для конкретного возбудителя — этот метод гораздо более оперативный, чем посев, но проводить на его результатах эксперименты по поиску лучшего способа уничтожения не представляется возможным.
Основная трудность в диагностике псевдотуберкулеза и иерсиниоза заключается в относительной неспецифичности их симптомов — сходным образом проявляется большинство кишечных инфекций. Основной повод для подозрений — сложная сочетаемость симптомов, когда артритные проявления могут сочетаться с катаральными.
Впрочем, трудности возникают только при определении первых случаев в регионе. Когда начинается эпидемия, постановка диагноза уже не вызывает никаких затруднений.
ВАЖНО! Только врач может поставить точный диагноз. При симптомах отравления, которые держатся дольше двух дней, следует вызвать скорую.
Псевдотуберкулез у взрослых
Псевдотуберкулез у взрослой категории лиц по этиологическим характеристикам, патогенезу, патологоанатомическим изменениям, эпидемиологии и клиническим проявлениям сходен с кишечным иерсиниозом, поэтому многие инфекционисты отождествляют оба эти понятия.
Впервые возбудитель псевдотуберкулёза был идентифицирован открыт в 1883 году, в то время как возбудитель кишечного иерсиниоза был открыт лишь спустя сорок лет. Первой клинической формой данной патологии, которая была зарегистрирована в 1953 году был абсцедирующий мезаденит, описанный В. Массхофом и В. Кнаппом. Единственной крупномасштабной эпидемией псевдотуберкулеза среди взрослого населения была дальневосточная в 1959 г.
В настоящее время вспышки псевдотуберкулеза у взрослых практически не регистрируются, а отдельные спорадические случаи наблюдаются при употреблении в пищу зараженных сырых овощей. Принципиальным отличием псевдотуберкулеза от иерсиниоза у взрослой категории населения является его латентный характер протекания.
Рецидивирующее течение псевдотуберкулеза у взрослых наблюдается в 8% случаев, а хроническое течение встречается в 3-10% случаев. В связи с высоким риском развития ранних рецидивов в начале 3-й недели от начала клинических проявлений, выписка из стационара реконвалесцентов должна осуществляться не ранее чем через 21 сутки от начала болезни. Возникновение рецидива чаще всего возникает в результате применения неадекватной схемы антибактериальной терапии, а также ранней выписки из инфекционного стационара. Рецидив псевдотуберкулеза сопровождается развитием аналогичных клинических проявлений, протекающих в более легкой форме.
Исход псевдотуберкулеза у взрослых, как правило, благоприятный, за исключением генерализованного септического варианта, при котором отмечается 50% показатель летальности. Средняя продолжительность клинической картины псевдотуберкулеза не превышает 1,5 месяца, однако следует учитывать, что данная инфекционная патология склонна к развитию хронизации процесса. В некоторых ситуациях псевдотуберкулез у взрослых даже становится провокатором развития заболеваний аутоиммунного характера ввиду негативного влияния на функцию иммунного аппарата.
Псевдотуберкулез у детей
Заражение ребенка псевдотуберкулезом происходит чаще всего через инфицированные возбудителем продукты питания, а реже через воду. Максимальный уровень заболеваемости наблюдается в весенний период года. Непосредственно в организм ребенка возбудитель попадает через желудочно-кишечный тракт, а размножение возбудителя осуществляется в лимфатических узлах брыжейки.
Дети новорожденного периода не подвержены развитию псевдотуберкулеза, так как согласно рекомендациям по грудному вскармливанию в рацион питания ребенка должно входить исключительно грудное молоко или специальные адаптированные молочные смеси. Дети в возрасте от одного года становятся крайне восприимчивыми к возбудителю псевдотуберкулеза, так как у них еще не сформировались адекватные реакции иммунной системы.
Особенностью псевдотуберкулеза у детей является продолжительный в сравнении со взрослыми людьми инкубационный период, составляющий более одного месяца, в течение которого часто наблюдаются так называемые продромальные симптомы заболевания. Начальные проявления псевдотуберкулеза у детей крайне неспецифичны, что становится причиной ложного установления диагноза «острой респираторной инфекции».
Только при появлении покраснения и шелушения кожных покровов шеи и лица, распространенной мелкоточечной сыпи, расстройств деятельности органов желудочно-кишечного тракта в виде диареи с выделением зловонного кровянистого жидкого стула, желтухи и гепатомегалии, увеличения печени, микроабсцессов, можно заподозрить наличие псевдотуберкулеза у ребенка.
При наблюдении за ребенком необходимо учитывать, что имеющиеся у малыша клинические проявления могут являться симптомами других заболеваний (скарлатина, ангина, краснуха, вирусный гепатит, гастроэнтерит, аппендицит, острый ревматизм, полиартрит), поэтому залогом успешного лечения ребенка является проведение дифференциальной диагностики. Самой распространенной клинической формой псевдотуберкулеза у детей является абдоминальный, в клинике которого на первый план выступают желудочно-кишечные расстройства.
Все случаи псевдотуберкулеза у детей являются основанием для госпитализации больного в стационар инфекционного профиля и применения комплексного лечения. В качестве антибактериальной терапии при псевдотуберкулезе у детей препаратом выбора является Левомицетин по 125 мг трижды в сутки в пероральной форме. Тяжелое течение псевдотуберкулеза у детей является основанием для назначения короткого курса глюкокортикостероидной терапии.
Профилактика
Существует три направления профилактики, которые можно выделить.
Первое — профилактика попадания возбудителей псевдотуберкулеза и иерсиниоза в продукты питания. Для этого:
- тщательно следят за тем, как содержатся домашние животные, чем питаются, с кем контактируют, что пьют;
- тщательно следят за тем, чтобы овощи и фрукты хранились в сухом прохладном помещении, неподходящим для размножения бактерий;
- каждый месяц проверять овощехранилища на возбудители и, при их обнаружении, считать овощи зараженными и доступными только для употребления после термической обработки;
- принимать меры борьбы с грызунами и птицами, способными разнести заразу.
Второе — профилактика заболевания в повседневной жизни. Она включает:
постоянное отслеживание уровня иммунитета и постоянная работа над его повышением:
правильное питание;
режим сна;
прием витаминных комплексов в зимнее время года;
закаливание — осторожное, начинать нужно с прохладных обливаний по утрам, постепенно стремясь к контрастному душу;
прием препаратов, стимулирующих иммунитет, после болезни.
ограничение количества пищи, которая употребляется без термической обработки;
исключение продуктов, купленных у частных производителей и, тем более, у случайных фермеров;
исключение некипяченой воды.
Третье — профилактика заражения при контакте с больным. Для этого:
- не обмениваться предметами личной гигиены;
- не есть из одной посуды;
- после определения больного в стационар, контактировавшие с ним должны наблюдаться на предмет появления симптомов ещё неделю.
Специфической профилактики псевдотуберкулеза и иерсиниоза не существует. Развитого иммунитета в большинстве случаев достаточно. Если же появляются симптомы, следует выждать. Если они не пропадут за два дня, нужно обратиться к врачу, лечь в стационар, пройти диагностику, а за ней и лечение.
https://youtube.com/watch?v=dVOa_RQ0vN4
В этом видео Елена Малышева расскажет, что такое иерсиниоз, что для него характерно, что его вызывает и как его лечить.
В этом видео обсуждается вспышка эпидемии псевдотуберкулеза, её причины и способы борьбы с ней на региональном уровне.
Симптомы и признаки псевдотуберкулеза
Средняя продолжительность инкубационного периода при псевдотуберкулезе составляет десять суток, а клинические проявления особенно в ранней стадии заболевания могут быть самыми различными. Дебют клинической симптоматики при псевдотуберкулезе, как правило, острый, проявляющийся в высокой лихорадке и молниеносном нарастании интоксикационных симптомов, значительно ухудшающих состояние пациента. Самыми частыми жалобами больного псевдотуберкулезом человека в этом периоде являются: болевой синдром в мышцах и голове, снижение трудоспособности и прогрессирующая слабость. Присоединение кашля, заложенности носа и чувства першения в горле, составляют так называемую триаду «катаральных проявлений», симулирующих клинику любого респираторного инфекционного заболевания.
Нарастание интенсивности интоксикационного синдрома при псевдотуберкулезе сопровождается появлением у пациента тошноты и рвоты, не связанной с приемом пищи, абдоминального болевого синдрома, головокружения. У части пациентов отмечается появление жидкого стула с частотой 2-3 раза в день.
При объективном осмотре пациента, страдающего псевдотуберкулезом, обращает на себя внимание одутловатость и гиперемия кожных покровов на лице и передней поверхности шеи, инъекция сосудов склер, конъюнктивит. При осмотре ротовой полости и зева отмечается наличия «герпетических высыпаний на губах», гиперемия слизистой оболочки миндалин, ее отечность и наличие энантемы
Поверхность языка при псевдотуберкулезе, как правило, покрыта серовато-белым налетом, сохраняющимся в течение нескольких суток, после исчезновения которого, отмечается яркая гиперемия языка и гипертрофия сосочков.
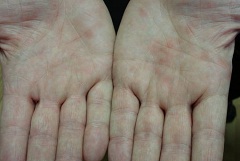
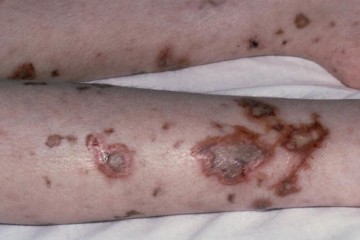
У части пациентов стадии разгара клинических проявлений псевдотуберкулеза отмечается развитием специфической экзантемы по типу «симптома перчаток», «симптома капюшона» и «симптома носков», позволяющего на этом этапе достоверно верифицировать диагноз даже без применения лабораторной диагностики. Экзантема при псевдотуберкулезе развивается одномоментно, а элементы сыпи напоминают таковые при скарлатине и располагаются на гиперемированных участках кожных покровов. Длительность псевдотуберкулезной экзантемы составляет 3-7 суток.
Часть пациентов отмечает появление артралгии на пике развития болезни, сопровождающейся припухлостью периартикулярных мягких тканей. Локализация патологического процесса чаще всего приходится на мелкие суставы конечностей. Расстройства деятельности кишечника носят непостоянный характер и заключаются в незначительном учащении и разжижении стула при условии полного сохранения калового характера.
Гепатоспленомегалия наблюдается не во всех случаях псевдотуберкулеза, однако при ее развитии отмечается сопутствующая иктеричность кожных покровов и склер. Неспецифическая лабораторная диагностика псевдотуберкулеза в этой ситуации позволяет обнаружить в сыворотке крови увеличение количества прямого билирубина и повышение активности гепатоцеллюлярных ферментов.
Влияние интоксикации на органы сердечно-сосудистой системы при псевдотуберкулезе проявляется относительной брадикардией, глухостью сердечных тонов, артериальной гипотензией.
При типичном классическом варианте течения псевдотуберкулеза отмечается полное или частичное сочетание клинических симптомов, характерных для данной патологии. Кроме того, может наблюдаться скарлатиноподобный, абдоминальный, генерализованный, артралгический, смешанный и септический псевдотуберкулез. Самым распространенным вариантом течения псевдотуберкулеза является комбинированный.
Атипичное течение псевдотуберкулеза наблюдается при субклиническом, стертом и катаральном варианте течения. В большинстве случаев псевдотуберкулез имеет благоприятное течение, заканчивающееся полным выздоровлением пациента с восстановлением нормальной функции внутренних органов. У части пациентов развиваются последствия псевдотуберкулеза в виде пластинчатого шелушения кожных покровов в местах ранее локализующейся экзантемы. Средняя продолжительность клинического течения псевдотуберкулеза составляет 45 суток, при условии отсутствия рецидивов.
Причины и возбудитель псевдотуберкулеза
Специфическим возбудителем псевдотуберкулеза является Yersinia pseudotuberculosis, представляющая собой грамотрицательную палочку, располагающуюся в форме длинной цепочки, не склонной к образованию спор, и заключенная в капсулу. Губительным для данного микроорганизма состоянием является длительное высушивание и воздействие прямых ультрафиолетовых лучей. Воздействие повышенной температурой более 60˚С ингибирует возбудитель псевдотуберкулеза в течение получаса, а кипячение зараженной воды в течение десяти секунд способствует гибели 100% возбудителей. Также губительным для возбудителя псевдотуберкулеза является даже кратковременное воздействие дезинфицирующих средств в виде раствора Лизола, Сулемы, 2% раствора Хлорамина.
Наиболее благоприятными для Yersinia pseudotuberculosis условиями, при которых микроорганизм не только растет, но и активно размножается, является низкая температура окружающей среды от 1 до 4°С, что предопределяет места, в которых чаще всего наблюдается рост возбудителя (холодильники, овощехранилища, склады). Учитывая антигенный состав возбудителя псевдотуберкулеза, выделяется 8 серотипов Yersinia pseudotuberculosis , однако наибольшей патогенностью в отношении к человеку обладают первый и третий серовар. Развитие выраженного интоксикационного синдрома у человека при псевдотуберкулезе обусловлено способностью возбудителя продуцировать как эндотоксины, так и экзотоксин.
Патогенез развития псевдотуберкулеза начинается с момента попадания Yersinia pseudotuberculosis в ротовую полость человека вместе с зараженными продуктами питания или водой. Верхние отделы желудочного тракта возбудитель проходит без изменений, а при попадании в тонкий отдел кишечника микроорганизм внедряется в поверхностные клетки слизистой оболочки кишечной стенки, а также в межклеточные пространства, тем самым провоцируя развитие энтеральной клинической фазы болезни.
Дальнейшее распространение инфекции способствует попаданию возбудителя в лимфатические узлы брыжейки, провоцируя развитие местного воспалительного процесса (фаза регионарной псевдотуберкулезной инфекции). После того, как возбудитель начинает продуцировать эндо — и экзотоксины происходит массивное его поступление в общий кровоток и генерализация интоксикационного синдрома. В этой патогенетической стадии заболевания у инфицированного человека развивается специфическая яркая клиническая симптоматика.
С током крови часть возбудителей попадает в органы ретикулоэндотелиальной системы, поражая печеночную и селезеночную паренхиму (псевдотуберкулезная паренхиматозная фаза), что провоцирует не только увеличение данных органов в размерах, но и нарушение их нормальной функции. Рецидив псевдотуберкулеза возникает в случае повторной генерализации патологического процесса. Конечным звеном патогенеза псевдотуберкулеза является формирование стойкой фиксации и элиминации возбудителя посредством активации клеточных реакций иммунитета и выработки защитных антител, что клинически проявляется периодом реконвалесценции.
Немаловажное значение в этиопатогенезе псевдотуберкулеза имеет и сенсибилизация организма человека, которая связана с реинфицированием. Последствие псевдотуберкулеза в виде летального исхода заключаются в развитии острого генерализированного инфекционного ретикулеза, поражающего лимфатический аппарат кишечника, селезенку и печень
Смертельный исход в этой ситуации развивается в результате развития геморрагического отека, перибронхита и эндоваскулита.
Патоморфологические изменения тонкого кишечника носят постоянный характер и наблюдаются преимущественно в терминальных его отделах, наблюдаются признаки эрозивно-язвенно илеита, лимфангита и острого аппендицита.