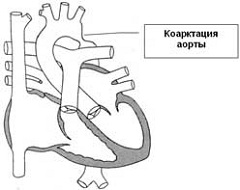
Значение ПЕРЕШЕЕК АОРТЫ в Медицинских терминах
Содержание:
Симптомы коарктации
Коарктация аорты у новорожденных, особенно в сочетании с тяжелой формой порока сердца хорошо видна по следующим симптомам:
- ребенок имеет повышенную бледность,
- артериальное давление выше нормы,
- дыхание затруднено.
Внимание! Считается, что возраст до года особенно критичен при коарктации аорты. Наличие патологии вызывает тяжелую декомпенсацию порока, которая может закончиться летальным исходом.. Коарктация аорты у детей до 4-5 лет проявляется задержкой роста и замедлением прибавления массы тела соответственно возрасту
Также наблюдаются проявления недостаточности левого желудочка:
Коарктация аорты у детей до 4-5 лет проявляется задержкой роста и замедлением прибавления массы тела соответственно возрасту. Также наблюдаются проявления недостаточности левого желудочка:
наблюдаются проявления недостаточности левого желудочка:
- Одышка;
- Ребенок часто занимает положение ортопноэ для облегчения дыхания;
- В тяжелых случаях может развиваться сердечная астма или отек легких. Это происходит из-за гипертензии в малом кругу кровообращения.
С 16-летнего возраста при прогрессировании легочной гипертензии для коарктации аорты характерно наличие:
- Головных болей;
- Приступов слабости и усталости;
- Эмоциональной неустойчивости;
- Шума в ушах;
- Головокружения;
- Постепенного снижения остроты зрения.
Также больные жалуются на периодические носовые кровотечения, кашель с мокротой и примесью крови, чувство сердцебиения, обмороки.
Из-за недостаточного кровотока дистальнее коарктации появляются:
- зябкость ладоней и стоп,
- усталость,
- боль и судороги в нижних конечностях после пеших прогулок,
- возможна перемежающаяся хромота,
- цианоз кожных покровов,
- боли в животе вследствие ишемизации (недостаточности кровоснабжения и обогащения тканей кислородом) кишечника.
Справочно. Все эти проявления неспецифические и могут наблюдаться при многих других патологиях, в частности респираторной и сердечно-сосудистой систем. Для постановки достоверного диагноза, выявления степени тяжести течения и подбора адекватной методики лечения необходимо проведение комплексного инструментального обследования.
Диагностика
Инструментальная диагностика
• ЭКГ •• Признаки гипертрофии и перегрузки правых (60% грудных детей), левых (20% грудных детей) или правых и левых (5% грудных детей) отделов •• Ишемические изменения конечной части желудочкового комплекса (50% грудных детей без фиброэластоза и 100% детей с фиброэластозом миокарда), в 15% случаев признаки гипертрофии миокарда отсутствуют •• См. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
• Рентгенография органов грудной клетки •• Выбухание дуги лёгочной артерии •• Кардиомегалия •• У детей старшего возраста тень, образованная дугой аорты и её расширенной нисходящей частью, может принимать форму цифры 3. Эти же изменения придают пищеводу, наполненному барием, вид буквы Е •• Узурацию рёбер, вызванную давлением расширенных межрёберных и внутренних грудных сосудов, обнаруживают у пациентов старше 5 лет •• См. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
• ЭхоКГ •• Гипертрофия миокарда и дилатация полостей сердца зависят от степени сужения аорты и сопутствующих аномалий (см. Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки) •• В трети случаев клапан аорты двухстворчатый •• Визуализация стеноза, определение его степени (см. Стеноз клапана аорты), анатомического варианта (локальный, диффузный, тандемный) и отношение к ОАП •• Измерение трансстенотического градиента давления •• Детям старших возрастных групп и взрослым проводят чреспищеводную ЭхоКГ.
• Зондирование полостей сердца, восходящей, нисходящей частей аорты и её дуги •• Повышение систолического АД в престенотическом и снижение — в постстенотическом отделах аорты •• Измерение трансстенотического градиента давления •• При сочетании предуктального варианта КА с ОАП — снижение paO2 и насыщения крови кислородом в постстенотическом отделе аорты •• Взрослым и при II–IV типах порока детям проводят пробы с аминофиллином и ингаляцией кислорода для определения прогноза в отношении обратимости лёгочной гипертензии •• См. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
• Восходящая аортография, левая вентрикулография •• Визуализация стеноза, диагностика его степени и анатомического варианта (локальный, диффузный, тандемный) •• При эксцентрическом расположении просвета на уровне стеноза — постстенотическая дилатация аорты •• См. также Проток артериальный открытый, Стеноз клапана аорты, Дефект межжелудочковой перегородки.
• Коронарная ангиография: выполняют при наличии эпизодов стенокардии и положительных результатах нагрузочного тестирования, а также всем женщинам старше 45 лет, мужчинам старше 40 лет и всем кандидатам на оперативное лечение для исключения сопутствующей ИБС.
Медикаментозная терапия. Профилактика инфекционного эндокардита. При лечении кардиогенного шока применяют стандартные схемы. При постдуктальном или невыясненном варианте КА, даже при закрытом ОАП, проводят инфузию ПгЕ1 (алпростадил) 0,05–0,1 мг/кг/мин. После стабилизации гемодинамики проводят неотложную оперативную коррекцию. При лечении артериальной гипертензии у взрослых предпочтение отдают ингибиторам АПФ и антагонистам кальция. В послеоперационном периоде может развиться временное усугубление гипертензии, при котором назначают b — адреноблокаторы и нитропруссид.
Коарктация аорты классификация
Коарктацию аорты классифицируют на 4 вида:
- изолированная (75%);
- сочетанная с ОАП (6%);
- сочетанная с пороком межжелудочковой перегородки (4%);
- сочетанная с иными сосудистыми аномалиями (15%).
Также принято выделять несколько этапов течения патологии:
- I — критический. Характерно: недостаточность кровообращения в малом круге. В этот период решается, возможна ли дальнейшая жизнь ребенка. Длится с момента рождения до 1 года.
- II — приспособительный. Характерны одышка, слабость, малоподвижность ребенка, задержка физического развития. Продолжается до 5–летнего возраста.
- III — компенсация. Происходит формирование различных вариантов течения соответственно степени тяжести. Нередко протекает скрыто, бессимптомно до 15-16-летнего возраста.
- IV — относительная декомпенсация. Нарастают проявления недостаточности кровотока и кровоснабжения тканей и органов.
- V — декомпенсация. Симптоматика гипертензии нарастает, происходит развитие осложнений, формируется стойкая недостаточность кровотока и кровоснабжения по большому и малому кругу.
Прогноз для новорожденных после операции
При своевременном проведении оперативного лечения возможен благоприятный прогноз практически у всех пациентов, при изолированном сужении аорты. Их рост и развитие восстанавливаются, а отдаленные результаты позволяют вести активный образ жизни. В
озможно также планирование беременности у ранее прооперированных женщин. Они должны быть под наблюдением кардиолога, во время вынашивания ребенка назначается гипотензивная и противовоспалительная терапия для профилактики разрыва аорты и бактериального эндокардита.
Рекомендуем прочитать о ревматическом миокардите. Вы узнаете о причинах его развития, симптомах, частоте выявления РМ у детей, последствиях, диагностике и лечении.
А здесь подробнее о том, какую информацию несет ЭКГ при миокардите.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
Коарктация аорты диагностика
 Поскольку патология является врожденной, у медиков с начала восьмидесятых годов прошлого века стал возникать вопрос как развивается коарктация аорты у плода и как ее диагностировать.
Поскольку патология является врожденной, у медиков с начала восьмидесятых годов прошлого века стал возникать вопрос как развивается коарктация аорты у плода и как ее диагностировать.
Первые результаты диагностики были получены в 1984 году. На сроке 12 – 15 недель с использованием трансвагинального доступа вероятность диагностирования сужения аорты составила 21.4%, а на сроке 16 – 30 недель с использованием трансабдоминального доступа вероятность составила уже 43%.
Дальнейшие исследования в европейских странах показали, что коарктация аорты у плода (изолированной) с большой вероятностью может быть обнаружена с помощью УЗИ на 22 – 24 неделе. А вот в сочетании с пороками с вероятностью 52% может быть обнаружена с помощью эхокардиографического исследования.
Справочно. Однако по данным института А.Н.Бакулева все же точность диагностики коарктации аорты у плода не превышает 27%. То есть эти вопросы еще в стадии дальнейших исследований.
Диагностические мероприятия при наличии подозрений на коарктацию аорты будут поэтапными, т.к. симптоматика этого заболевания неспецифична.
Обследование, как обычно, начинается с опроса и общего осмотра
На этом этапе важно точно озвучить врачу все жалобы, которые беспокоят. Это позволит оценить тяжесть состояния и направить на проведение дополнительных исследований
Общий осмотр будет включать в себя оценку цвета кожных и слизистых оболочек, наличие одышки, положение тела. Также лечащий врач пропальпирует (прощупает) сосуды на верхних и нижних конечностях, шее. Если пульс на руках и ногах будет неинтенсивным и слабого наполнения, а артерии и вены шеи наоборот пульсировать, то это повышает риск присутствия коарктации аорты.
Методы обследования при коарктации аорты
Инструментальные методы обследования при коарктации аорты включают:
- Рентгенографию грудной и брюшной полости для визуализации всех отделов аорты;
- КТ;
- Магнитно-резонансную томографию;
- Электрокардиографию;
- Эхокардиографию;
- Аортография.
Справочно. Назначение всех инструментальных методов исследования нецелесообразно. В каждом отдельном случае специалист назначает 2-3 метода диагностики.
Лечение коарктации аорты
 Помимо оперативного лечения коарктации аорты, необходимо провести фармакотерапию антибактериальными препаратами для предупреждения инфекционного эндокардита. Также целесообразно провести лечение артериальной гипертензии и сердечной недостаточности.
Помимо оперативного лечения коарктации аорты, необходимо провести фармакотерапию антибактериальными препаратами для предупреждения инфекционного эндокардита. Также целесообразно провести лечение артериальной гипертензии и сердечной недостаточности.
Операционное лечение подбирается кардиохирургами индивидуально в каждом конкретном случае. Учитывается тяжесть течения, наличие сопутствующих аномалий.
Варианты оперативного лечения:
- Наиболее эффективным и распространенным оперативным вмешательством является транслюминальная баллонная дилатация. Производится посредством введения баллона и стента непосредственно в место коарктации. После достижения места сужения баллон расширяется и производится постановка стента. Это обеспечивает стойкое расширение просвета и восстановление физиологически нормального кровотока.
- Истмопластика с использованием лоскута из подключичной артерии с проведением анастомоза. Суть операции заключается в продольном рассечении области сужения. Сшивание краев раны и лоскута производят в поперечном направлении.
- Истмопластика с применением синтетического протеза для замены удаленного сегмента аорты.
Клиника
Клиническая картина коарктации складывается из множества симптомов. Больные жалуются на головную боль, головокружение, носовые кровотечения, сердцебиение, одышку, онемение, зябкость, похолодание нижних конечностей, боли в икроножных мышцах при ходьбе. При осмотре хорошо развит верхний пояс, менее — нижний (фигура гимнаста, египетской фрески). Видимая пульсация коллатералей на спине, боковых поверхностях грудной клетки, межреберных артерий. Основным признаком является перепад давления между верхней и нижней половинами тела, выслушивание систолического шума на сосудах шеи и слева в межлопаточном пространстве.
В клиническом течении болезни можно выделить несколько периодов:
- I — критический период у новорожденных и у детей первого года жизни;
- II — период адапатации (от 1 года до 5 лет), когда могут появиться жалобы на головную боль, одышку, утомляемость, боли в нижних конечностях при физической нагрузке;
- III — период компенсации или субклинических проявлений (от 5 до 15 лет); в этот период жалобы могут отсутствовать, что обусловливает позднее выявление заболевания;
- IV — период выраженных клинических проявлений (15-25 лет);
- V — период декомпенсации, вторичных изменений и осложнений (после 25 лет).
Больные умирают в среднем в возрасте 32-35 лет. 38,7% больных умирают до 1 года, 25% — до 20, 50% — до 32, 75% — до 46 и 90% -до 58 лет.
Наиболее частыми причинами смерти являются сердечная недостаточность, разрывы аорты и аневризм, эндокардит, кровоизлияние в мозг.
Основными методами инструментальной диагностики являются: ЭКГ, рентгенография грудной клетки в трех проекциях с контрастированным барием пищеводом, ультразвуковая допплерография (УЗДГ), ультразвуковое дуплексное сканирование, эхокардиография (ЭхоКГ), магнитно-резонансная и компьютерная томография.
На ЭКГ у детей выявляются правограмма и перегрузка левого желудочка, у взрослых — чаще левограмма, обнаруживаются признаки коронарной недостаточности и часто рубцовые изменения в зоне перенесенного инфаркта миокарда.
Классические рентгенологические признаки:
- аортальная конфигурация сердца;
- расширение восходящего отдела аорты;
- увеличение тени верхнего средостения в связи с расширением левой подключичной артерии;
- удлинение дуги аорты в краниальном направлении;
- смещение контрастированного пищевода вправо;
- увеличение амплитуды пульсации дуги аорты и левой подключичной артерии при малой амплитуде пульсации нисходящей аорты;
- узурация нижних краев III-VIII ребер в задней части.
Эхокардиография в настоящее время является одним из важнейших методов исследования в диагностике коарктации аорты и сопутствующих заболеваний сердечно-сосудистой системы. При двухмерном изображении нормальная аорта выглядит на экране как дугообразное образование без каких-либо сужений с симметричной пульсацией по всей длине. Коарктация аорты дает сужение просвета с активной пульсацией выше этого места. Обычно удается выявить и крупные сосуды, отходящие от дуги аорты. Косвенными признаками, подтверждающими коарктацию аорты, могут быть постстенотическое расширение аорты и гипертрофия миокарда левого желудочка. Точность диагностики увеличивается с помощью непрерывной допплерографии и цветового картирования потоков крови, при этом регистрируют турбулентный кровоток в месте сужения аорты и сниженный кровоток дистальнее места сужения.
Показания к ангиографическому исследованию: неясный диагноз, подозрение на атипичную локализацию сужения, на аневризму и кальциноз аорты, решение вопроса о повторной операции.
Коарктация аорты — лекарственная терапия
Показана профилактика инфекционного эндокардита (см. Эндокардит инфекционный)
Может возникнуть необходимость в лечении артериальной гипертёнзии (см. Гипертензия артериальная), сердечной недостаточности (см. Недостаточность сердечная). Хирургическое лечение
Операция показана, если градиент АД на верхних и нижних конечностях — более 50 мм рт.ст. Операция у новорождённых необходима при выраженной артериальной гипертёнзии. При благоприятном течении порока оптимальный возраст для операции — 5—7 лет. Надлежит учесть, что у детей, оперированных в младенческом возрасте, возможен рецидив (отверстие анастомоза не расширяется, а диаметр аорты с возрастом увеличивается). В случае рекоарктации рекомендуют шунтирование или чрескожную внутрипросветную ангиопластику.
Способы операций
Баллонная ангиопластика
Резекция места коарктации и анастомоз конец в конец
При сужении
Истмопластика лоскутом из левой подключичной артерии
Шунтирование
Устранение сопутствующих пороков.
Осложнение — посткоарктационный синдром (в послеоперационном периоде)
Рецидив КА
Артериальная гипертензия
Атероск-леротическое поражение коронарных сосудов
Аневризма на месте иссечения коарктации
Прогрессирующий аортальный стеноз и/или недостаточность
Ишемическое поражение спинного мозга с развитием ларапареза.
Сердечная недостаточность
Аневризма круга Уйллиса, возможны разрывы
Артериальная гипертёнзия
Расслаивающая аневризма аорты
Разрыв аневризмы аорты
Эндартериит или эндокардит
Поражение клапанов сердца (стеноз или недостаточность).
При естественном течении порока 55% заболевших погибают на первом году жизни, чаще в период новорождённоеT
Средняя длительность жизни неоперированных заболевших — около 30 лет
При своевременно проведённой коррекции прогноз благоприятный
Баллонная ангиопластика КА даёт хорошие результаты как в плане непосредственного лечения, так и в отношении послеоперационных рестенозов. Сопутствующая патология
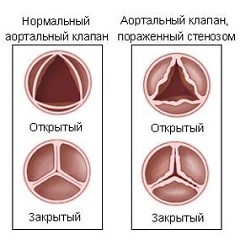
Двустворчатый аортальный клапан
Открытый артериальный проток
Дефект межжелудочковой перегородки
Стеноз или недостаточность аортального клапана
Подклапанный аортальный стеноз
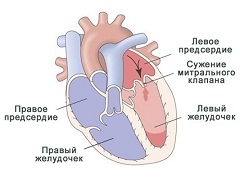
Отклонения в строении митрального клапана
Транспозиция магистральных сосудов.
КА — коарктация аорты МКБ. Q25.1 Коарктация аорты Литература. 336: 201—202
Причины коарктации аорты
В основе развития коарктации аорты, как и любой другой врожденной аномалии, положено нарушение процесса нормального формирования стенки аорты еще в перинатальном периоде. Главным механизмом формирования стенотического сужения аорты является избыточная пролиферация тканевых элементов с артериального протока на юкстудуктальный отдел аорты в период, когда происходит закрытие артериального протока, который в норме имеет просвет только до момента рождения ребенка. Такой патогенетический механизм развития имеет коарктация аорты у новорожденных, а при «взрослом варианте» стенотическое сужение аорты развивается при массивном атеросклеротическом поражении, травматизации сосудистой стенки и синдроме Такаясу, при котором поражение аорты носит воспалительный характер.
Факторами риска по развитию коарктации аорты врожденного характера является инфекционное поражение плода во внутриутробном периоде, злоупотребление алкоголем в период беременности, а в большей степени – генетическая наследственность.
Существует некоторая корреляционная зависимость развития врожденной коарктации аорты среди детей, страдающих некоторыми генетически детерминированными аномалиями (синдром Шерешевского-Тернера).
Гемодинамические нарушения при коарктации аорты могут иметь различную степень выраженности, что предопределяет интенсивность клинических проявлений, однако патогенетический механизм нарушения кардиогемодинамики при всех патоморфологических вариантах единый. Так, в проекции аневризматически расширенного отдела аорты, который располагается выше места проекции суженного участка, формируется вихревой поток крови с высоким градиентом давления, что объясняет гипертрофию мышечного массива левого желудочка сердца. Ниже места сужения просвета аорты, напротив, наблюдается пониженное давление крови, поэтому запускаются компенсаторные механизмы в виде формирования коллатеральных сетей кровоснабжения.
В связи с тем, что коарктация аорты, возникающая у взрослого человека не сопровождается открытием артериального протока, у данной категории пациентов отмечается повышение системного артериального давления как за счет систолического, так и диастолического компонента, исключительно в верхней половине туловища. Для улучшения кровообращения в артериальной сети нижней половины туловища, запускается компенсаторный механизм почечного артериального давления, ухудшающего течение основного заболевания.
Лечение
Показания к операции при коарктации аорты абсолютные. Оптимальный возраст для хирургического лечения — 4-12 лет. Оптимальный возраст определяется, с одной стороны, развивающимися значительными изменениями сердца, с другой — возрастными особенностями аорты у детей.
Противопоказания к операции: эндокардит, сердечная недостаточность, не поддающаяся консервативному лечению, выраженные изменения миокарда.
Предложены разные методы хирургического лечения:
I. Местно-пластические реконструкции аорты:
- резекция суженного участка аорты с анастомозом «конец в конец» (С. Crafoord, 1944 г.).
- клиновидная резекция коарктации (М. De Bakey, 1960 г.) или анастомоз «бок в бок» без резекции сужения (Bernhard, 1949 г.);
- прямая истмопластика (Vosschulte, 1956 и 1961 гг.);
- непрямая истмопластика аорты с использованием левой подключичной артерии (Shumacker, 1951) или заплаты из синтетической ткани (Vosschulte, Stiller, 1965 г.).
II. Резекция коарктации аорты с замещением циркулярным трансплантатом:
- консервированным артериальным гомотрансплантатом (R. Gross, 1945 и 1951 гг.);
- гофрированным синтетическим сосудистым протезом (М. De Bakey, 1960 г.).
III. Методы создания обходных анастомозов:
- способ in situ с использованием левой подключичной артерии (A. Blalock, 1944 г.; Clagett, 1948 г.), селезеночной артерии (Glenn, 1952 г.);
- обходное шунтирование гофрированным сосудистым протезом (М. De Bakey, 1955 и 1960 гг.).
Хирургический доступ осуществляется через левостороннюю торакотомию по IV-V межреберью, иногда с резекцией IV-V ребер с последующим вскрытием плевры через надкостницу (П.А. Куприянов, Е.Н. Мешалкин). Во время операции следует производить тщательный гемостаз и помнить об артерии Абботт (выше подключичной артерии по задней стенке аорты). Выделение сосудов лучше производить в условиях контролируемой гипотонии. Имеется тенденция к более редкому использованию алло-протезов аорты и более частому применению местно-пластических реконструкций.
При операции необходимо соблюдать следующие условия:
- диаметр анастомоза не должен быть менее 3/4-2/3 просвета аорты;
- не должно быть натяжения по линии швов;
- швы целесообразно накладывать через относительно мало измененную стенку аорты.
Операцией выбора признана резекция сужения аорты с анастомозом «конец в конец». Чаще этот метод используется у детей.
Основные показания к протезированию:
1. Распространенная коарктация.
2. Возраст старше 30 лет.
3. Пост- и предстенотические аневризмы.
4. Повторные операции по поводу рестеноза.
Методы обходного шунтирования находят ограниченное применение при коарктации перешейка аорты. При коарктации дуги аорты основным методом является обходное шунтирование протезом при тангенциальном пережатии аорты без полного перерыва кровотока в ней. Доступ к грудной аорте осуществляется через срединную стернотомию с дополнительной заднелатеральной торакотомией слева.
При коарктации нисходящего и брюшного отделов аорты производят замещение аорты протезом или обходное шунтирование.
Осложнения и летальность зависят от возраста и сопутствующих заболеваний. Летальность оперированных детей в возрасте одного года равна 20-45%, летальность больных старше 30 лет — 11,3%. На первом месте стоит сердечная недостаточность, разрывы анастомозов и кровотечения.
Частота послеоперационных осложнений достигает 20-50% (В.В. Сатмари, 1974 г.). Кровотечения из анастомозов и пересеченных коллатералей наблюдаются в 4-20% случаев. Тромбоз реконструированного участка аорты бывает редко, но это очень грозное осложнение. Иногда возникает пароксизмальная гипертензия. С совершенствованием хирургической техники, медицинских технологий и соответствующего обеспечения процент послеоперационных осложнений и летальности значительно уменьшился.
Хорошие отдаленные результаты хирургического лечения наблюдаются у 80-95% больных. Наилучшие результаты отмечены у больных, оперированных в возрасте до 10 лет.
Избранные лекции по ангиологии. Е.П. Кохан, И.К. Заварина